Febbre da West Nile virus
Aggiornamento al luglio 2025
-
- Descrizione
- Agente infettivo
- Ciclo vitale
- Distribuzione
- Porta di ingresso
- Trasmissione
- Incubazione
- Sintomi
- Controllo e prevenzione
- Trattamento
- Diagnosi
Descrizione
Introduzione al Virus West Nile (WNV)
Cenni Storici e Diffusione Globale
Il Virus West Nile (WNV) fu isolato per la prima volta nel 1937, casualmente, da una donna con febbre elevata, dolori, problemi oftalmici avanzati, nel distretto del West Nile in Uganda.
questa arbovirosi rappresenta oramai in tutto il mondo un reale problema di salute pubblica, coinvolgendo animali ed umani. Dalla presenza in alcune aree forestali ugandesi e della fasciatropicale e del Medio Oriente, è diventato causa di epidemie in equini e nell’uomo in tutto il mondo. Dagli anni ’90, WNV ha diffuso senza precedenti con una patologia neuro-invasiva nell’uomo e negli equidi (cavalli e muli) in Europa. In Romania nel 1996 un importante focolaio e successivamente a New York nel 1999 con un gravissimo focolaio. In seguito si è diffuso in tutto il continente americano e poi nell’emisfero nord.
Fin dal 1950 in Egitto e dal 1951 in Israele si è diffuso nel bacino del mediterraneo, con i primi i primi casi in Europa meridionale nel 1962 in Francia. Da allora il virus è comparso anche in Italia, in particolare nelle campagne Toscane, coinvolgendo soprattutto cavalli degli allevamenti locali. Questa diffusione costante, soprattutto nelle regioni temperate del Nord America e dell’Europa, legata alla migrazione degli uccelli selvatici da passo, ha caratterizzato il WNV come un patogeno emergente e riemergente, la cui trasmissione è strettamente legata a fattori ecologici, climatici e umani.
Agente infettivo
Il Virus: Classificazione e Lignaggi Genetici
West Nile Virus è un virus a RNA a singolo filamento positivo, del genere dei Flavivirus. È un arbovirus collegato e appartenente alla famiglie a cui afferisce anche l’encefalite giapponese ed altri importanti virus neurotropi.
Il suo genoma codifica per una “poliproteina”, proteina multipla, che viene successivamente suddivisa e scissa in tre proteine strutturali: (1) il capside (C); (2) la pre-membrana (prM); (3) l’involucro (E); insieme a queste 3 proteine principali vengono prodotte sette proteine non strutturali (NS1, NS2A, NS2B, NS3, NS4A, NS4B, NS5). La proteina di involucro (E) è quella “chiave” che media l’attacco del virus al recettore delle cellule ospiti. Questa proteina di attacco è il principale bersaglio degli anticorpi neutralizzanti. E’ questa la proteina chiave su cui si stanno studianodo i nuovo vaccini.
L’analisi filogenetica ha consentito la classificazione del WNV in almeno otto lignaggi genetici. Tuttavia, dal punto di vista epidemiologico e clinico, i lignaggi 1 (L1) e 2 (L2) sono considerati i puù importanti ma anche i più aggressivi per l’uomo e gli animali.
Il lignaggio 1 ha causato i grandi focolai epidemici in Europa, nel Mediterraneo ma anche nelle Americhe.
Il lignaggio 2, da sempre diffuso in Africa sub-sahariana è considerato meno virulento, ed è comparso in Europa nel 2004 in Ungheria diffondendo poi in Grecia, Italia e altri paesi dell’Europa centrale e orientale, con un potenziale patogeno paragonabile a quello del lignaggio 1.
Attualmente i due lignaggi circolano contemporaneamente e caratterizzano un aspetto cruciale dell’attuale epidemiologia del WNV in Europa.
Ciclo vitale
Il Ciclo di Trasmissione: Vettori, Serbatoi e Ospiti Accidentali
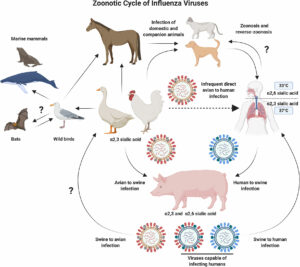
Il WNV sopravvive, si moltiplica e diffonde in natura attraverso un ciclo che coinvolge zanzare e uccelli. Gli uccelli, in particolare quelli appartenenti all’ordine dei Passeriformi (corvidi e passeri), sono ospiti serbatoio e amplificano il virus al loro interno tanto da sviluppare una elevata viremia sufficiente ad infettare le zanzare che pungono per cibarsi del loro sangue. In questo modo, da un uccello e l’altro, con punture infette ricche di virus si perpetua il ciclo vitale e la moltiplicazione.
I vettori del WNV sono le zanzare del genere Culex. La specie Culex pipiens è diffusa in Europa e in Italia. Queste zanzare si nutrono con sangue di uccelli pungono occasionalmente anche i mammiferi, fungendo da “vettori ponte” e causando la trasmissione del virus a ospiti accidentali e afondo cieco, cioè non capaci di trasmettere ulteriormente il virus.
Difatti l’uomo e i cavalli ed asini sono considerati ospiti non “trasmettitori”. Difatti sviluppano una malattia, talvolta in forma grave, ma la loro viremia è troppo bassa da poter infettare una zanzara che punge l’uomo o gli equini, rendendoli praticamente incapaci di trasmettere il virus e di contribuire al suo ciclo naturale. Con questa caratteristica è possibile realizzare un controllo epidemiologico adeguato e strategie di interruzione della catena di trasmissione della malattia. Alcune recenti ricerche hanno evidenziato che in determinate circostanze, per fortuna rare, la trasmissione del virus da mammifero a zanzara può avvenire Ciò può avere implicazioni significative per la valutazione del rischio di diffusione della malattia.
Altre vie di infezione alternative nell’uomo, piuttosto rare includono le “trasfusioni di sangue” e di “emocomponenti”, i “trapianti di organi solidi” e di “cellule staminali emopoietiche”.
Il virus può essere trasmesso anche “verticalmente” dalla madre al feto durante la gravidanza e, in via teorica” attraverso l’allattamento al seno.
Queste vie alternative sono di molto importanti per seguire lo sviluppo di una epidemia ed ancora per impostare regole di contenimento della epidemia stessa.
Nell’uomo, dopo la puntura dell’insetto vettore, il virus si replica nelle cellule di Langerhans del derma, che migrano verso la rete linfatica e, quindi, verso il torrente circolatorio. Questa fase corrisponde alla prima viremia, durante la quale il virus si diffonde in tutti gli organi del sistema linfatico. Successivamente avviene una seconda gittata viremica che corrisponde alla seconda viremia. Il virus può essere isolato nel sangue dopo 1-2 giorni dalla puntura dell’insetto vettore fino a poco più di una settimana. La comparsa nel siero di anticorpi di tipo IgM coincide con il termine della viremia. La viremia da West Nile Virus è a basso titolo nell’uomo ed è assente al momento della comparsa dei sintomi.
. In questo gruppo sono compresi anche i virus responsabili dell’Encefalite di St. Louis, Encefalite della Valle del Murray, il virus Usutu, Kunjin, Kokobera, Stratford e Alfuy.

Porta di ingresso
La Cute, tramite puntura della zanzara vettore durante il pasto ematico.
Trasmissione
Il virus West Nile è trasmesso sia negli animali che all’uomo tramite la puntura di zanzare infette. Altri mezzi di infezione documentati, anche se molto più rari, sono trapianti di organi, trasfusioni di sangue e la trasmissione madre-feto in gravidanza. Il virus infetta diversi mammiferi, soprattutto equini, ma in alcuni casi anche cani, gatti, conigli e altri. E’ importante sottolineare che il virus non si trasmette da persona a persona, né da cavallo a persona attraverso la puntura di una zanzara infetta a causa dei bassi livelli di viremia.
Incubazione
Il periodo di incubazione dal momento della puntura della zanzara infetta varia fra 2 e 14 giorni, ma può essere anche di 21 giorni nei soggetti con deficit a carico del sistema immunitario.
Distribuzione
Epidemiologia del Virus West Nile
Scenario Globale ed Europeo (Aggiornamento Agosto 2025)
Il Virus West Nile si è ormai diffuso nella maggior parte dei continenti ed in moltissimi paesi in tutto il mondo. In Africa, Medio Oriente, Asia, Nord America e in molti paesi del bacino del Mediterraneo ed anche dell’Europa continentale. In Europa le epidemie hanno un andamento stagionale, con la loro presenza evidente tra i mesi di giugno e di novembre, in coincidenza con i le condizioni del clima sempre più favorevoli. Caldo tropicale, umidità elevata,
L’Epidemia Italiana del 2025: Un’Analisi Approfondita
Dati Nazionali e Confronto con le Stagioni Precedenti (agosto 2025)
Il primo caso autoctono in Italia che ha aperto la stagione di trasmissione di WNV si è manifestato in Piemonte con un caso umano segnalato molto precocemente ossia il 20 marzo.
La situazione di WNV è rimasta silente durante i mesi di aprile -giugno per poi manifestarsi in tutta la sua gravità nel luglio 2025, dopo un giugno torrido, umido e favorevole alla crescita delle zanzare, in particolare della CULEX.
CLICCA QUI PER I DATI AGGIORNATI DI WEST NILE VIRUS IN ITALIA, IN EUROPA, NEL MONDO
La circolazione di WN in Europa e Meccanismi di “Overwintering”
La presenza annuale, oramai da quasi un decennio di casi umani e animali in paesi del Mediterraneo come l’Italia e la Grecia e nelle coste del Nord Africa conferma che WNV non è più presente sporadicamente ed importato dai paesi esotici, ma si è oramai stabilmente insediato ed è diventato endemico in molte regioni d’Europa. Quindi ci si chiede: come sopravvive il virus durante i mesi invernali, con temperature rigide; e possono le temperature introno allo zero interrompere l’attività delle zanzare?
Questo processo è chiamato “overwintering” ossia svernamento, superamento del periodo invernale; e questo diventa un fattore cruciale e determinante per comprendere la persistenza del virus nell’ambiente e prevedere l’inizio e l’intensità delle stagioni in cui i focolai epidemici ridiventeranno attivi.
I meccanismi proposti sono principalmente due:
(1) la persistenza nell’ambiente del virus, all’interno delle zanzare adulte che entrano in uno stato di dormienza invernale, la diapausa. Questo avviene in luoghi protetti come cantine, grotte, e ambienti umidi e riscaldati.
(2) la reintroduzione annuale del virus WN da parte degli “uccelli migratori” che rientrano dopo aver svernato in Africa.
Sono stati eseguiti in Nord America ed in Europa studi che hanno confermato che WNV può svernare nelle popolazioni di zanzare, consentendo una ripresa rapida della trasmissione al ripristino delle condizioni meteo favorevoli. D’altra parte altri studi in Francia non hanno confermato la presenza del virus nelle zanzare in pausa suggerendo che in quella specifica regione la reintroduzione tramite gli uccelli migratori rimanere il fattore predominante di reinfestazione.
A questa situazione ecologica si aggiunge la presenza evolutiva e geografica di vari lignaggi del virus a livello continentale. Storicamente, il lignaggio 1 del WNV è stato predominante in Europa occidentale, mentre il lignaggio 2 era presente e diffondeva nell’Europa orientale e all’Africa. Negli ultimi due decenni, si è assistito ad una espansione del lignaggio 2 verso l’ovest europeo, causando importanti epidemie in Grecia, Romania e Italia. Un evento epidemiologico di grande rilevanza si è verificato nel 2024, con la segnalazione del primo caso umano autoctono di malattia neuro-invasiva da WNV lignaggio 2 in Spagna.
Gli studi hanno evidenziato che i ceppi virali erano correlati a quelli circolanti in Europa centrale, e non a ceppi precedentemente isolati in Spagna. Questo caratterizza un salto geografico di questo tipo di virus verso ovest. Tutto questo evidenzia un panorama epidemiologico europeo in piena evoluzione.
Sintomi
La maggior parte delle persone infette non mostra alcun sintomo. Fra i casi sintomatici, circa il 20% dei soggetti sviluppa una malattia sistemica febbrile chiamata comunemente febbre di West Nile (WNF) caratterizzata dalla comparsa di febbre, cefalea, nausea, vomito, linfoadenopatia, possibili eruzioni cutanee. Generalmente questa fase acuta si risolve in una settimana o poco più, e possono variare molto a seconda dell’età della persona. Nei bambini è più frequente una febbre leggera, nei giovani la sintomatologia è caratterizzata da febbre mediamente alta, arrossamento degli occhi, mal di testa e dolori muscolari. Negli anziani e nelle persone debilitate, invece, la sintomatologia può essere più grave.
I sintomi più gravi si presentano in media in meno dell’1% delle persone infette (1 persona su 150), manifestandosi come una malattia neuro-invasiva (encefalite, meningo-encefalite, paralisi flaccida), con possibile decorso fatale. Il rischio di contrarre la forma neurologica della malattia aumenta all’aumentare dell’età ed è particolarmente elevato nei soggetti di età superiore ai 60 anni. Viceversa, in uno studio di sorveglianza effettutato negli Stati Uniti tra il 1998 e il 2008, è emerso che le paralisi flaccide acute sono state segnalate in percentuale maggiore in soggetti di età inferiore ai 60 anni. La letalità delle forme neuro-invasive si aggira intorno al 9% nei soggetti anziani e meno dell’1% nei bambini.
Diagnosi
La diagnosi nell’uomo viene prevalentemente effettuata attraverso test di laboratorio (Elisa o Immunofluorescenza) effettuati su siero e, dove indicato, su fluido cerebrospinale, per la ricerca di anticorpi del tipo IgM. Questi anticorpi possono persistere per periodi anche molto lunghi nei soggetti malati (fino a un anno), pertanto la positività a questi test può indicare anche un’infezione pregressa. La siero-conversione o l’aumento di 4 volte del titolo anticorpale può essere utilizzata per diagnosticare un’infezione recente. I campioni raccolti entro 8 giorni dall’insorgenza dei sintomi potrebbero risultare negativi, pertanto è consigliabile ripetere a distanza di tempo il test di laboratorio prima di escludere la malattia. In alternativa la diagnosi può anche essere effettuata attraverso Pcr o coltura virale su campioni di siero e fluido cerebrospinale entro 7 giorni dall’inizio della sintomatologia acuta, tenendo conto che la viremia è relativamente di breve durata e di basso titolo.
Controllo e prevenzione
Non esiste un vaccino per la febbre West Nile. Attualmente sono allo studio dei vaccini, ma per il momento la prevenzione consiste soprattutto nel ridurre l’esposizione alle punture di zanzare.
Pertanto è consigliabile proteggersi dalle punture ed evitare che le zanzare possano riprodursi facilmente:
· usando repellenti e indossando pantaloni lunghi e camicie a maniche lunghe quando si è all’aperto, soprattutto all’alba e al tramonto
· usando delle zanzariere alle finestre
· svuotando di frequente i vasi di fiori o altri contenitori (per esempio i secchi) con acqua stagnante
· cambiando spesso l’acqua nelle ciotole per gli animali.
Il controllo nei confronti della WND si basa essenzialmente sulla sorveglianza degli uccelli stanziali di specie sinantropiche, degli equidi e dell’avifauna selvatica di specie migratorie.
Trattamento
Non esiste una terapia specifica per la febbre West Nile, il trattamento è solo sintomatico. Nella maggior parte dei casi, i sintomi scompaiono da soli dopo qualche giorno o possono protrarsi per qualche settimana. Nei casi più gravi è invece necessario il ricovero in ospedale, dove i trattamenti somministrati comprendono fluidi intravenosi e respirazione assistita. Vi sono recentissime segnalazioni in letteratura che suggeriscono, su modelli animali, la possibile efficacia del trattamento con immunoglobuline specifiche anti WNV.





 –
– 

 1. Aumenta il rischio di mutazioni:
1. Aumenta il rischio di mutazioni: