Scheda malattia Dengue
Dove e quanto si è diffusa la febbre emorragica da Virus Dengue?
La “Febbre da virus Dengue” negli ultimi decenni si è diffusa a macchia d’olio e si è imposta come emergenza di sanità pubblica nella maggior parte dei paesi tropicali. In Africa si è diffusa in modo particolare negli ultimi venti anni, in Asia ed in particolare in America Centrale e Meridionale è una malattia endemica con epidemie diffuse. (OMS 2021 CLICCA)
Centrale e Meridionale è una malattia endemica con epidemie diffuse. (OMS 2021 CLICCA)
Il “vettore primario” per questa malattia è una zanzara, la Aedes, che è diffusa nella maggior parte dei paesi equatoriali e tropicali, e si sviluppa in particolare nelle zone urbane dove gli abitanti sono molto suscettibili all’infezione. Il processo di urbanizzazione selvaggia degli ultimi trenta anni ha lasciato, in molti paesi depressi, la popolazione con sistemi fognari a cielo aperto, con discariche inserite nel tessuto urbano, con sistemi per la raccolta delle acque non controllati e con dispersioni di acqua in altissime percentuali. Acquitrini e paludi all’interno e nelle periferie delle città costituiscono un polmone per la presenza delle zanzare. Tutto questo ha consentito la formazione di ambienti favorevoli all’insediamento ed alla crescita del vettore, velocizzando in questo modo la diffusione dell’infezione.
———————————————————————————————————————————————————————
INFO URGENTE PER CHI VIAGGIA:
EMERGENZA DENGUE CLICCA QUI
PRENOTA IL VACCINO PER LA DENGUE
———————————————————————————————————————————————————————
Come si manifesta la febbre emorragica da virus Dengue?
La “febbre da virus dengue” può manifestarsi in diversi modi. Da una “infezione asintomatica” ad una “malattia lieve” fino a “forme gravi e mortali” . Studi epidemiologici in diversi continenti stimano che una su quattro infezioni manifestino sintomi. Oltre il 70% delle persone punte da zanzare con il virus si infetta in modo asintomatico. Un 30/35 % delle persone infettate manifesta la malattia e i sintomi si manifestano in modo acuto da lievi a moderati e generalmente aspecifici.
Quanti sono i tipi del virus della Dengue

Quattro sono i tipi di virus della Dengue. Ogni tipo induce una immunità specifica verso il proprio ceppo, di lunga durata, ma che non copre gli altri tipi. Quindi le persone possono essere infettate dal virus della dengue fino a quattro volte.
Le forme gravi e talvolta mortali di malattia incorrono in circa 1 paziente su 20.La seconda infezione da DENV è un fattore di rischio per la dengue grave.
Come viene classificata la DENGUE secondo OMS
La febbre da virus dengue è classificata in (1) dengue o (2) dengue grave;
(1) DENGUE è definita, in una persona febbrile che ha viaggiato o vive in un’area endemica, da una combinazione di 2 o più dei seguenti segni o sintomi. Tra i sintomi: la nausea, il vomito, eruzioni cutanee, dolori, un test del laccio emostatico positivo, la leucopenia. Tra i segni: dolore o dolorabilità addominale, il vomito persistente, l’accumulo di liquidi, il sanguinamento della mucosa, la letargia, l’irrequietezza e epato e splenomegalia.
(2) DENGUE GRAVE è definita con uno qualsiasi dei seguenti sintomi: una grave perdita di sangue che porta a shock, l’accumulo di liquidi con distress respiratorio; un grave sanguinamento; una grave insufficienza epatica con transaminasi ad oltre ≥1.000 UI/L, alterazione della coscienza, una insufficienza cardiaca.
Questa classificazione sostituisce la precedente in uso dal 1975 al 2009 classificate come (1) febbre da dengue; (2) febbre emorragica dengue (DHF);
(3) sindrome da shock dengue – la forma più grave di DHF.
Come viene classificato l’agente infettivo della Dengue e quale è il suo ciclo vitale?
CARATTERISTICHE DEL VIRUS DELLA DENGUE
Il virus della “febbre da Dengue” appartiene alla famiglia dei Flaviviridae ed ha quattro principali sierotipi simili tra loro:
DEN-1, DEN-2, DEN-3, and DEN-4. Questi sierotipi del virus hanno un genoma ad RNA.
Quali altri virus oltre quelli della DENGUE fanno parte della famiglia dei “FLAVIVIRUS” ?
Fanno parte della “famiglia dei Flavivirus” altri virus causa di febbri emorragiche presenti prevalentemente in aree tropicali quali: la febbre gialla; l’encefalite di Saint-Louis (america del nord); l’encefalite giapponese; West Nile virus; .
Tutte queste malattie sono trasmesse da artropodi, soprattutto da diversi tipi zanzare e da zecche degli animali, e questi virus causa di queste malattie sono anche denominati Arbovirus ossia “arthropod borne virus” – virus trasmesso da artropodi.
I Flavivirus sono virus con genoma ad RNA a singolo filamento positivo appartenenti alla famiglia Flaviviridae. La struttura di questi virus è formata da alcune molecole proteiche più esterne che formano il “pericapside”; molecole proteiche più interne che formano il ”capside”; ed una sola molecola ad RNA, con un senso di lettura 3′ – 5′.
I “VIRIONI” della DENGUE sono di forma sferica, dotati di un “PERICAPSIDE” della dimensione di 50 nm. Questo ricopre un “NUCLEOCAPSIDE” della dimensione di 30 nm di diametro.
 [A] “capside virale”: composto da tre proteine strutturali: (1) proteine di rivestimento esterno (E); (2) proteine del capside (C); (3) proteine di membrana interna (M);
[A] “capside virale”: composto da tre proteine strutturali: (1) proteine di rivestimento esterno (E); (2) proteine del capside (C); (3) proteine di membrana interna (M);
Le glicoproteine E, envelope esterno, svolgono un ruolo centrale nella biologia delle infezioni. Costituiscono il legame del virus con la superficie cellulare e favoriscono la penetrazione nella cellula bersaglio. Questa proteina esterna (E) è il “bersaglio” della risposta immunitaria dell’organismo ospite. La proteina E è costituita da 500 aminoacidi con tre “domini antigenici”.
Le 90 glicoproteine dimeriche (E) sono coinvolte nell’attacco e nella penetrazione nella cellula. Sono disposte parallelamente alla superficie del virione, formando una struttura “a spina di pesce” a simmetria icosaedrica. Questa struttura è stata sudiata nel VIRUS della DENGUE tipo 2, nell’ WNVirus nel virus dell’encefalite trasmessa da zecche. La conferma di questa struttura è arrivata dalle immagini ottenute con la microscopia crioelettronica.
La proteina interna del capside ( C ) è una proteina strutturale ed ha la funzione di assemblare insieme le parti del virione.
I virioni del virus DENGUE si assemblano nel citoplasma cellulare, via via che vengono prodotte le proteine dai ribosomi delle cellule ospiti e, migrando verso la periferia della cellula, vengono liberati all’esterno per un processo di “gemmazione” della membrana cellulare.
Il genoma del virus della Dengue contiene 11.000 paia di basi e la sua funzione è quella di passare l’informazione per codificare (realizzare) 3 proteine strutturali esterne e 7 proteine non strutturali ma funzionali per la replicazione virale: (a) tre proteine che costituiscono la struttura esterna del virus, il virione, ossia il “cappotto / corpo del virus”,
Le proteine sono denominate(C; prM; E); (B) sette diverse proteine che vengono prodotte e rilasciate nella cellula ospite (umana) e consentono la replicazione e la moltiplicazione dei virus (figli) (NS1, NS2a, NS2b, NS3, NS4a, NS4b, NS5)
I cinque sierotipi della famiglia della DENGUE
Il virus DENGUE esiste in cinque diversi sierotipi, denominati DENV-1, DENV-2, DENV-3, DENV-4 e DENV-5.
Ognuno dei diversi tipi di virus dengue può causare la malattia febbrile con sintomi acuti, causati da una risposta infiammatoria dell’organismo, spesso abnorme ed anche pericolosa per l’organismo stesso.
Come avviene la trasmissione della DENGUE?
Il “virus della febbre da virus dengue” è caratterizzato da due trasmissioni con differenti caratteristiche:
[A] La “trasmissione / diffusione silvestre”, ossia in ambiente rupestre, di savana e di foresta, utilizzando vettori, in questo caso zanzare denominate AEDES, che succhiano sangue di “primati”, in questo caso di scimmie. Si ritrovano nelle foreste del Sud-est asiatico, dell’Africa e della America Latina. Nelle aree rurali delle aree tropicali la trasmissione avviene solitamente tramite puntura da parte di Aedes aegypti e altri tipi tra i quali Aedes albopictus denominata anche zanzara tigre dalle caratteristiche zampe a strisce di tigre. “Aedes albopictus” è la zanzara che si è anche diffusa in Europa, ed in particolare nel bacino del mediterraneo.
[B] La “trasmissione cittadina” avviene tramite Aedes aegypti. Il ciclo vitale del vettore nelle aree urbane è caratterizzato da trasmissione “interumana”. L’ospite è l’uomo, che viene punto dalla zanzara, che trasmette il virus ad un altro individuo. La crescita incontrollata delle città, con ambienti favorevoli alla riproduzione delle zanzare, nelle aree endemiche per la dengue ha portato a un aumento esponenziale delle epidemie e della quantità di virus circolante. I cambiamenti climatici, con l’innalzamento delle temperature e dell’umidità, e il diffondersi di aree acquitrinose, hanno permesso la diffusione anche in zone originariamente risparmiate, in particolare nelle aree rivierasche dei paesi mediterranei, ma sempre più anche nelle aree interne e continentali. Queste condizioni hanno permesso ormai la diffusione di Aedes in molte zone d’Europa, con l’insorgenza di piccoli focolai, anche autoctoni di febbre da Flavivirus, ed in particolare casi di Dengue. e potrebbe, in futuro, rappresentare una minaccia per l’Europa.
L’infezione di un sierotipo causa una malattia simile agli altri, ma conferisce una immunità specifica per il sierotipo, a vita, ma non protegge dall’attacco degli altri sierotipi, che possono indurre una malattia simile, e indurranno un ulteriore immunità specifica solo per il sierotipo in questione. Per questo meccanismo di protezione immunitaria sierospecifica, ci si può infettare di DENGUE solamente 4 volte. Ma le reinfezioni possono essere pericolose per reazione immune ed infiammatoria abnorme.
E’ noto che la forma severa, pericolosa e particolarmente acuta, dovuta ad una risposta immune abnorme avviene in caso di infezione secondaria in individui che prima hanno avuto infezione da DENV-1 e che in seguito vengono infettati da DENV-2 o DENV-3. Una altra reazione particolarmente grave può avvenire in persone infettate prima da DENV-3 e poi reinfettate con DENV-2.
Le zanzare trasmettono con la loro puntura il virus agli esseri umani dopo che hanno punto una persona infetta, infettandosi. La trasmissione non è quindi diretta uomo – uomo, ma sempre attraverso la puntura di un vettore.
Il virus entra nel circolo, depositato dalla zanzara, che lo inocula nel microcircolo del sottocutaneo. Circola per 2-7 giorni ed è in questo periodo che un’altra zanzara, pungendo l’uomo infetto, può prelevarlo e trasmetterlo ad altri soggetti. Il “virione con genoma a RNA” entra nel microcircolo viene assorbito e va a legarsi alle membrane delle cellule endoteliali dell’ospite stesso. Sebbene il recettore al quale si legano dia luogo ad endocitosi, il virione comunque rimane momentaneamente bloccato nella cellula ospite all’interno di una vescicola.
Le membrane della cellula ospite sono associate a glicoproteine che contengono una regione che media la fusione fra la membrana cellulare e l’involucro esterno del virione. Questa fusione avviene in ambiente acido. Una volta avvenuta la fusione il virus perde il rivestimento esterno e comincia la traduzione del suo genoma. Si ha quindi la produzione di proteine virali fra il reticolo endoplasmatico e l’apparato del Golgi dove eventualmente le membrane cominciano a riavvolgere il genoma virale dando luogo alla moltiplicazione virale. I virioni si accumulano quindi nelle cellule dell’ospite. Lo step finale del ciclo vitale si ha con la fusione delle vescicole contenenti i virioni con le membrane delle cellule plasmatiche. A questo punto le particelle sono rilasciate e libere di infettare altre cellule.
Come avviene la trasmissione della malattia e quali sono le caratteristiche dell’incubazione?
I Flavivirus in genere, ed il virus della Dengue in particolare, vengono trasmessi attraverso la puntura di diversi tipi di zanzare. Il vettore principale per la Dengue è la zanzara del genere Aedes aegypti. Anche A. albopictus, che si è diffusa in Europa negli ultimi decenni, può trasmettere il virus. Questo tipo di zanzara si nutre di sangue umano prevalentemente di giorno, ma questa non è una regola fissa. Troviamo zanzare del genere Aedes attive anche durante il crepuscolo e la notte. Aedes, durante il pasto, punge individui, alcuni dei quali possono essere infetti del virus in questione. La zanzara, quindi, si infetta, e può rimanere infetta tutta la vita, diventando la causa di molteplici infezioni. Ogni esemplare vive dalle 2 alle 4 settimane, pungendo ed ovideponendo numerose volte. La zanzara può infettare un individuo per ogni puntura. E’ oramai accertato che le zanzare femmine possono trasmettere l’infezione alle generazioni successive. Difatti può passare il genoma virale alle larve amplificando il numero di zanzare adulte infette.
L’uomo diventa quindi l’ospite con cui infettarsi o da infettare. L’uomo funge quindi da ospite amplificatore della diffusione del virus. Anche alcuni tipi di scimmie possono essere infettate dalla puntura della zanzara Aedes e a sua volta infettare scimmie e uomini.
La zanzara del genere Aedes è uno dei pochi vettori che utilizza non solamente le raccolte di acqua per la crescita delle larve, ma anche un ambiente umido e questa caratteristica moltiplica in modo esponenziale la crescita e la diffusione di questo tipo di zanzare.
Porta di ingresso del virus e attività nelle cellule interne del sistema istio – linfocitario
La porta di ingresso dei Flavivirus, ed in particolare dei virus della Dengue è la CUTE. Il virus penetra insieme alla saliva dell’insetto. Nel sottocute e nel derma circostante all’inoculo i leucociti accorsi per difendere l’organismo da un nemico esterno, vengono attaccati. Il virus aderisce alla loro parete e penetra al loro interno, riproducendosi velocemente. In particolare il virus dengue aderisce allele cellule di Langerhans, cellule dendritiche, dalla forma a stella, che sono abbondanti nella cute, sotto cute e derma ed anche in alcune mucose. Hanno la funzione di attivare ed amplificare il sistema difensivo chiamando altri tipi di globuli bianchi con i loro segnali chimici. I Flavivirus (Dengue) entrano in questi tipi di globuli bianche attraverso il processo di endocitosi mediato dal contatto e interazione tra proteine virali e proteine specifiche presenti nella membrana cellullare. Queste proteine sono la lectina DC-SIGN, la CLEC5A ed il complesso proteico che forma il recettore per il mannosio. Questa interazione tra proteine virali e proteine della cellula di Langerhans o di altri GB quali monociti e macrofagi, consente l’entrata nella cellula stessa. Il virus comincia a replicare all’interno della cellula all’interno di microvescicole adese al sistema reticolo endoplasmatico. Qui il genoma virale ad RNA viene copiato attraverso l’attivazione dei ribosomi, e comincia la produzione delle che verranno assemblate nell’apparato di Golgi cellulare dove avviene la maturazione e la costituzione dei nuovi virioni che escono dalla cellula mediante il processo di esocitosi. Questi leucociti infetti si spostano verso i linfonodi più vicini.
Le membrane della cellula ospite sono associate a glicoproteine che contengono una regione che media la fusione fra la membrana cellulare e l’involucro esterno del virione. Questa fusione avviene in ambiente acido. Una volta avvenuta la fusione il virus perde il rivestimento esterno e comincia la traduzione del suo genoma. Si ha quindi la produzione di proteine virali fra il reticolo endoplasmatico e l’apparato del Golgi dove eventualmente le membrane cominciano a riavvolgere il genoma virale dando luogo alla moltiplicazione virale. I virioni si accumulano quindi nelle cellule dell’ospite. Lo step finale del ciclo vitale si ha con la fusione delle vescicole contenenti i virioni con le membrane delle cellule plasmatiche. A questo punto le particelle sono rilasciate e libere di infettare altre cellule.
I leucociti infetti producono interferone e altri fattori e molecole scatenanti diversi processi che inducono aumento della temperatura (febbre), dolore, brividi e sudorazione ed altri sintomi simil-influenzali.
Il sistema immunitario produce tra le diverse molecole gli interferoni molecole particolarmente attive nella difesa da infezioni virali. I sierotipi di dengue virus hanno la capacità di diminuire o neutralizzare l’efficacia dell’interferone. Sempre gli interferoni attivano i linfociti T contro i virus, ed anche i linfociti B che inducono la produzione di anticorpi contro gli antigeni virali. Alcuni tipi di virus Dengue riescono ad eludere questi meccanismi di attacco delle cellule difensive. I virus vengono trasportati lontano dai lisosomi del fagocita, evitano la distruzione e continuano a replicare.
Infezioni particolarmente gravi e con elevata presenza di virus coinvolgono anche il fegato il midollo osseo, causando lesione delle cellule del parenchima ma anche dell’endotelio dei vasi capillari. La replicazione del virus nelle cellule del midollo osseo altera i processi di emopoiesi. A causa di una alterazione del processo di maturazione delle cellule ematiche, diminuiscono in quantità e funzionalità le piastrine, causando piastrinopenia, più o meno accentuata, responsabile delle emorragie tipiche della dengue.
Sempre per effetto di alcuni meccanismi che esitano in lesioni cellulari da parte dei virus, in particolare a livello dell’endotelio vascolare, con aumento della permeabilità vascolare, passato il rapido periodo febbrile tipico dei primi giorni, si può verificare un versamento pleurico (accumulo di liquidi nel torace) o la presenza di ascite nell’addome. L’esito è una diminuzione dei liquidi intravascolari con ipovolemia e scarsa perfusione degli organi vitali.
Le manifestazioni di Dengue Grave, con shock o febbre emorragica si presentano in meno del 5% dei pazienti ed in particolare in coloro che sono infettati una seconda volta da un diverso sierotipo del dengue virus.
Incubazione
L’incubazione della malattia varia da 2 a 15 giorni con un esordio che generalmente è improvviso, acuto o iperacuto.
Distribuzione geografica
Agg. Del maggio 2023
Secondo l’Organizzazione Mondiale della Sanità la “Febbre da virus Dengue” causa oltre 100 milioni di casi ogni anno in tutto il mondo. La Dengue è diffusa in tutto il Sud – Est Asiatico, nell’Asia sud – Occidentale, in Oceania ed in Estremo Oriente. E ‘presente anche nel continente africano.
Si stima che oltre il 50% della popolazione mondiale sia a rischio di questa malattia.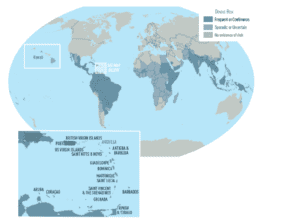
Attualmente oltre 4 miliardi di persone vivono in 125 Paesi a rischio Dengue.
La diffusione della dengue continua ad aumentare ed in molte regioni tropicali nel post pandemia del Covid-19 ha avuto un aumento anche del 500/700%. Numeri impressionanti, anche per l’incuria a cui è stato abbandonato l’ambiente dove si riproducono gli insetti.
L’Europa ed in particolare i paesi del bacino del mediterraneo, a causa dei cambiamenti climatici, per aumento di calore, umidità e piogge, ma anche per l’aumento di spostamento di merci e persone sono diventati paesi a rischio Dengue, dove già si presentano sporadici focolai autoctoni della malattia.
Quasi la metà della popolazione mondiale, circa 4 miliardi di persone, vive in aree a rischio dengue, e i numeri sono in aumento. La “febbre virale da Dengue” è diventata una delle principali cause di malattia nelle aree a rischio . Nell’Unione Europea la febbre dengue si verifica in modo sporadico, soprattutto nell’Europa continentale dove non esistono le condizioni per una diffusione della malattia con casi autoctoni. I paesi che si affacciano sul bacino del Mediterraneo, per le loro caratteristiche climatiche, sono diventati sede di focolai che si sviluppano indipendentemente dall’importazione dei casi dal tropico.

I casi in Europa derivano da viaggiatori che tornano dopo essersi infettati dal tropico. Dal 1999, il Network europeo per la sorveglianza delle malattie infettive da importazione (TropNetEurop) ha riportato oltre 2000 casi di dengue fra i viaggiatori europei. Nella maggior parte dei casi, le infezioni sono state contratte, nell’ordine, in India, in Thailandia, in Indonesia, in Messico e in Brasile. Secondo il documento dell’Ecdc “Dengue Ferver: Short epidemiological update, 2009”, tra gennaio e giugno 2009 sono stati riportati nelle Americhe un totale di 480.909 casi di dengue, compresi 7.547 casi di febbre emorragica da dengue, con 189 decessi; il 91% di questi casi è stato segnalato in Argentina, Bolivia, Brasile e Colombia.
La dengue è emersa come un problema globale a partire dagli anni ’60. La malattia è comune in molte destinazioni turistiche popolari nei Caraibi (incluso Puerto Rico), nell’America centrale e meridionale, nel sud-est asiatico e nelle isole del Pacifico. Negli Stati Uniti, casi locali e una limitata diffusione della dengue si verificano periodicamente in alcuni stati con climi caldi e umidi e zanzare Aedes.
Chiunque viva o viaggi in un’area a rischio dengue è a rischio di infezione.
Quali sono i sintomi ed i segni della malattia?
Fase febbrile acuta iniziale
La “febbre da Dengue” si presenta con una sintomatologia acuta, generalmente violenta, dalle caratteristiche simil-influenzali. La malattia nei bambini si può manifestare con caratteristiche simili ad una influenza forte con presenza di roseole e reazioni cutanee. Gli adolescenti e gli adulti, rispetto ai bambini, presentano sintomi più leggeri con febbre più contenuta. La malattia si manifesta con sintomi caratteristici quali rialzo di temperatura elevato, mal di testa, dolore agli occhi, dolore anche importante alle articolazioni e ai muscoli. Talvolta manifestazioni eritematose esantematiche cutanee.
Febbre emorragica da Dengue DHF
La persona che si infetta con un sierotipo, per la prima volta, si immunizza verso questo sierotipo e difficilmente ammala una seconda volta. Ma se la stessa persona contrae una infezione con un sierotipo differente, è elevata la possibilità di una manifestazione di “febbre emorragica da Dengue (DHF)”. Questa forma morbosa, causata dall’infezione di un secondo tipo di dengue, differente dal primo, può portare manifestazioni particolarmente acute e talvolta fatali.
La DHF è caratterizzata da febbre acuta ed elevata; dolori generalizzati particolarmente violenti; manifestazioni cutanee caratterizzate da fenomeni emorragici petecchie, ecchimosi, porpora, epistassi, sanguinamento delle gengive, ematuria o risultato positivo del test del laccio emostatico.
Tra gli altri sintomi è frequente l’ingrossamento del fegato e della milza (epato-splenomegalia); collasso del sistema circolatorio.
Caratteristica della malattia la presenza di una febbre in rapida crescita; brividi squassanti e talvolta sudorazione; eritema facciale è l’inizio degli episodi anche di piccole emorragie puntiformi, dovute al crollo delle piastrine. La febbre con picchi fino a 41°C può durare generalmente dai 2 ai 5 giorni. Spesso, soprattutto nei bambini piccoli è accompagnata da convulsioni squassanti.
Senza un adeguato trattamento sintomatico, per il controllo dello stato di shock, il collasso cardio – circolatorio, la diminuzione drastica di piastrine, il paziente può morire in 12-24 ore.
Il tasso di letalità della “febbre emorragica da dengue” a una incidenza talvolta superiore al 30%;
I decessi sono prevalenti nei neonati < 1 anno.
Quali sono i segnali di avvertimento di aggravamento verso una DHF ?
Sono da considerare “segnali premonitori” di un peggioramento della febbre da dengue verso una forma grave o da DHF, quei sintomi che si manifestano al termine della fase febbrile (tardiva), durante il periodo della defervescenza della febbre (verso il 5° giorno di sintomi). Il manifestarsi di vomito persistente, dolore addominale importante, spesso crampiforme, edema diffuso per accumulo di liquidi; sanguinamento delle mucose e una ingravescente difficoltà respiratoria. Tutti questi sintomi in fase tardiva accompagnati talvolta da letargia o irrequietezza, tendenza all shock, ingrossamento rapido del fegato con dolenzia in ipocondrio destro e segni di emoconcentrazione, ossia aumento dell’ematocrito costituiscono elementi di aggravamento e segnali di avvertimento di evoluzione verso gravi forme da DHF.
Fase critica
- La fase critica della dengue inizia durante la defervescenza della febbre con una durata tra le 24-48 ore.
- I pazienti al termine della fase febbrile manifestano un miglioramento clinico, ma diversi soggetti, circa il 30%, a causa del un marcato aumento della permeabilità vascolare, a causa di una notevole perdita di plasma, entro poche ore, sviluppare una dengue grave, in evoluzione verso la dengue emorragica.
- I pazienti con aumento della permeabilità vascolare, e perdita di plasma nelle cavità organiche possono presentare versamenti pleurici, ascite, ipoproteinemia e emoconcentrazione.
- I pazienti, superata la fase iniziale sembrano manifestare un buono stato di salute, ma compaiono i primi segni di shock. Con l’ipotensione da perdita dei liquidi dal distretto vascolare, l’alta pressione diminuisce rapidamente e può comparire shock irreversibile e morte improvvisa.
- Un altro evento grave e talvolta mortale Ia comparsa di gravi manifestazioni emorragiche, tra cui sangue nelle feci (ematemesi), feci sanguinolente o menorragia. Peggioramenti dello stato generale possono includere epatite, miocardite, pancreatite ed encefalite da virus Dengue.
Fase di convalescenza
- La convalescenza inizia con la diminuzione della permeabilità capillare e vascolare. I liquidi intracavitari iniziano ad essere riassorbiti. Diminuisce l’edema sottocutanea, i versamenti pleurici e addominali.
- Durante la fase di convalescenza si stabilizza lo stato cardio circolatorio, anche se si manifesta spesso una bradicardia reattiva. L’ematocrito del paziente, cresciuto in modo grave in precedenza, si stabilizza e diminuisce per effetto della diluizione del siero dovuta al riassorbimento dei liquidi. I leucociti aumentano nuovamente e le piastrine riequilibrano.
- L’eruzione cutanea può desquamare ed essere particolarmente pruriginosa.
Come si effettua la diagnosi della Dengue e quale è il trattamento ?
La prima diagnosi o sospetto diagnostico è sempre clinico. I sintomi possono essere confusi con quelli del tifo esantematico da zecche (Rickettsie); della febbre da zecche del Colorado, della febbre gialla e con altre febbri emorragiche.
Il sospetto clinico per malattia da Dengue virus va considerato in tutti coloro che denunciano sintomi clinicamente compatibili e che vivono o hanno viaggiato nelle 2 settimane prima dell’esordio dei sintomi in aree endemiche per la malattia.
In chi presenta in modo acuto febbre, mal di testa, dolori muscolari e talvolta eruzioni cutanee al rientro da paesi endemici dell’area tropicale e subtropicale, va posto il sospetto diagnostico e prescritti esami per confermare la diagnosi.
Quali sono i “Test diagnostici” da fare per una corretta diagnosi di Dengue
Test RT-PCR per DENGUE VIRUS o test di amplificazione degli acidi nucleici (NAAT)
Anche per Dengue virus, come per molti altri virus, il test PCR o di “amplificazione degli acidi nucleici” risulta essere il “gold standard per la diagnosi di laboratorio”.
Il siero su cui eseguire la PCR deve essere raccolto nell’individuo dal momento dell’insorgenza dei sintomi fino al 7° giorno dopo l’esordio della malattia.
La conferma della presenza del virus può essere effettuata da un singolo campione di siero rilevando:
- Le “sequenze genomiche virali” con la metodica RT-PCR
- L’ ”antigene virale della proteina 1 (NS1) non strutturale della capsula esterna del virus con test immunologico.
La positività del test eseguito con le due metodiche è la conferma di laboratorio della malattia da dengue nei pazienti con una storia clinica o di viaggi effettuati in aree endemiche. La positività è presente nei primi 7 giorni di malattia ma può perdurare, soprattutto per la NS1, fino a due settimane.
Test sierologici
I test sierologici (o da studio del siero) identificano la presenza di
- anticorpi del tipo M (IgM) che sono presenti nella prima fase della malattia, dopo 4 / 5 giorni dalla comparsa dei sintomi.
- Anticorpi del tipo G (IgG), presenti nelle fasi di convalescenza dalla seconda settimana in avanti, non utile per la diagnosi della fase acuta della malattia in quanto rimangono rilevabili per tutta la vita dopo un’infezione da virus dengue.
Quindi in caso di sintomi sospetti e provenienza da zone endemiche il paziente deve essere sottoposto a test molecolare o antigenico (RT-PCR o NS1) e a test sierologico per la ricerca degli anticorpi (IgM).
Tuttavia, per il fenomeno della reattività crociata con altri flavivirus come Zika, l’interpretazione dei risultati e l’identificazione del virus, causa della malattia, può essere difficile.
La positività delle IgM in un campione di siero dimostra e conferma una recente infezione da virus della dengue per le persone che si sono infettate in luoghi in cui altri flavivirus potenzialmente cross-reattivi (come Zika, West Nile, febbre gialla e virus dell’encefalite giapponese) non sono presenti.
Flavivirus cross-reattivi
Nelle persone provenienti o residenti in aree dove sono presenti diversi flavivirus come Zika, West Nile, febbre gialla e virus dell’encefalite giapponese è probabile che i risultati siano falsificati per il fenomeno della cross-reattività. Per questo motivo devono essere eseguiti test diagnostici sia molecolari che sierologici per la dengue per identificare il virus, causa della malattia.
E’ possibile che persone vaccinate contro altri flavivirus (come la febbre gialla o l’encefalite giapponese) possono produrre anticorpi contro il flavivirus con reattività crociata, dando risultati falsi positivi ai test diagnostici, in particolare alla presenza di IgG.
Disponibilità di test di dengue
Presso il Cesmet Clinica del viaggiatore sono disponibili i test diagnostici per la dengue (molecolari e sierologici). Per informazioni scrivi cliccando qui e lasciando i dati richiesti. Oppure telefona al numero +390639030481
Test diagnostici per dengue e campioni
Test diagnostici per dengue e campioni
| Test diagnostico | ≤ 7 giorni dopo l’esordio dei sintomi | >7 giorni dopo l’esordio dei sintomi | Tipi di campioni |
| Test Molecolari | ✓ | — | Siero, plasma, sangue intero, liquido cerebrospinale* |
| Rilevamento dell’antigene del virus dengue (NS1) | ✓ | — | Siero |
| Test sierologici | ✓ | ✓ | Siero, liquido cerebrospinale* |
| Test sui tessuti | ✓ | ✓ | Tessuto fisso |
* Il test del liquido cerebrospinale è raccomandato nei pazienti sospetti con manifestazioni cliniche del sistema nervoso centrale come encefalopatia e meningite asettica.
Fase acuta: Iniziale 1-7 giorni dopo l’esordio dei sintomi
La fase acuta della malattia da virus dengue si sviluppa nei primi 1-7 giorni dopo l’esordio dei sintomi.
Durante questo periodo, il virus della dengue è presente nel sangue o nei fluidi derivati dal sangue come siero o plasma. L’RNA virale della dengue può essere rilevato con test molecolari. La proteina non strutturale NS1 è una proteina del virus della dengue che può essere rilevata con i test immunocromatografici e in immunofluorescenza.
Un risultato negativo di un test molecolare o NS1 non è definitivo nella diagnosi del virus. Per i pazienti sintomatici durante i primi 1-7 giorni di malattia, qualsiasi campione di siero deve essere testato mediante un test RT-PCR o NS1 e un test degli anticorpi IgM. L’esecuzione di test per anticorpi molecolari e IgM (o anticorpi NS1 e IgM) può rilevare più casi rispetto all’esecuzione di un solo test durante questo periodo di tempo e di solito consente la diagnosi con un singolo campione.
Fase di convalescenza: >7 giorni dopo l’esordio dei sintomi
Il periodo oltre i 7 giorni dopo l’insorgenza dei sintomi è indicato come la fase di convalescenza della dengue. I pazienti con risultati negativi del test PCR o NS1 e test anticorpali IgM negativi dai primi 7 giorni di malattia devono sottoporsi a un test convalescente per il test degli anticorpi IgM.
Durante la fase di convalescenza, gli anticorpi IgM sono solitamente presenti e possono essere rilevati in modo affidabile da un test degli anticorpi IgM. Gli anticorpi IgM contro il virus della dengue possono rimanere rilevabili per 3 mesi o più dopo l’infezione.
I pazienti che hanno anticorpi IgM contro il virus della dengue rilevati nel loro campione di siero con un test per gli anticorpi IgM e che: 1) hanno un risultato NAAT o NS1 negativo nel campione della fase acuta, o 2) senza un campione della fase acuta, sono classificati come aventi un presunta, recente infezione da virus dengue.
Test per differenziare la dengue da altri flavivirus
Considerazioni speciali:
- Reattività incrociata: La reattività crociata è una limitazione dei test sierologici per la dengue. I test sierologici per rilevare gli anticorpi contro altri flavivirus come l’encefalite giapponese, l’encefalite di St. Louis, il Nilo occidentale, la febbre gialla e i virus Zika possono reagire in modo incrociato con i virus dengue. Questa limitazione deve essere considerata per i pazienti che vivono o hanno viaggiato in aree in cui co-circolano altri flavivirus. Pertanto, un paziente con altre infezioni da flavivirus recenti o pregresse può essere positivo quando testato per rilevare gli anticorpi IgM contro il virus della dengue. Per determinare con maggiore precisione la causa dell’infezione nei pazienti IgM positivi, i campioni IgM positivi possono essere testati per anticorpi neutralizzanti specifici mediante test di neutralizzazione della riduzione della placca (PRNT) (contro i quattro sierotipi del virus dengue e altri flavivirus; tuttavia,
- Aree con flavivirus in co-circolazione: per le persone che vivono o viaggiano in un’area con dengue, Zika e altri flavivirus endemici o in circolazione contemporaneamente, i medici dovranno ordinare test appropriati per differenziare al meglio il virus dengue da altri flavivirus e possono consultare lo stato o laboratori di sanità pubblica locale o CDC per l’orientamento.
- Donne in gravidanza: se la paziente è incinta e sintomatica e vive o ha viaggiato in un’area a rischio di Zika, testare Zika utilizzando NAAT oltre alla dengue.
Interpretazione dei risultati dei test
- Se un test NAAT o NS1 è positivo per la dengue, viene confermata una diagnosi di dengue in corso.
- Se il risultato NAAT è negativo e il test per gli anticorpi IgM è positivo, la diagnosi di laboratorio è presunta infezione da virus della dengue.
TRATTAMENTO
Non c’è un trattamento specifico per la febbre da Dengue. Solo una terapia sintomatica e una sorveglianza medica attenta può risolvere i problemi e salvare la vita a molti pazienti.
La terapia della “febbre da dengue”:
- Sintomatica, ovvero attraverso l’utilizzo di farmaci che agiscono sui sintomi prevalenti, e non prevede farmaci eziologici ossia causali (antivirali).
Il riposo assoluto a letto è essenziale nella fase febbrile per evitare aggravamenti nella fase di defervescenza dai sintomi. Vengono utilizzati antipiretici ed antidolorifici. Importante la somministrazione di liquidi in via infusiva per prevenire i problemi di ipovolemia e shock ed il reintegro degli elettroliti persi. In caso di persistenza febbrile e comunque per evitare l’insorgenza di infezioni batteriche secondarie, in particolare nelle aree di accumulo dei liquidi, può essere opportuno l’utilizzo di antibiotici ad ampio spettro. - In caso di crollo della concentrazione di piastrine, si discute da sempre sulla efficacia dei concentrati piastrinici. Anche l’utilizzo di terapia cortisonica che per alcuni può aiutare la ripresa della parte corpuscolata mancante non trova conferme nella pratica clinica. .
Il superamento della malattia, dopo la prima fase febbrile di 5 giorni, avviene generalmente in due settimane. - La sorveglianza medica è essenziale per identificare prematuramente i segni che possono indirizzare alla diagnosi di DHF.
- Non esistono farmaci antivirali specifici per la cura del virus della dengue.
La terapia di supporto prevede l’utilizzo di farmaci antifebbrili, quale il paracetamolo e antidolorifici, scelti tra i FANS privi di proprietà anticoagulanti. Assolutamente da evitare l’aspirina (acido acetilsalicilico) e tutti i farmaci contenenti acetilati a causa delle loro proprietà anticoagulanti
I pazienti infettati dal virus, febbrili nella fase acuta, dovrebbero adottare criteri preventivi per evitare le punture di zanzare Aedes, che con questo pasto ematico si infettano ed amplificano ad altri individui, l’infezione.
La Febbre da virus Dengue durante la gravidanza
I dati della bibliografia tengono conto degli esiti sanitari della dengue in gravidanza e degli effetti dell’infezione materna sul feto nei mesi di gestazioni.
- E’ possibile il verificarsi di una infezione perinatale e l’infezione trasmessa dalle zanzare alla mamma “peripartum” può aumentare la probabilità di “infezione sintomatica” nel neonato.
- Dei casi di “trasmissione perinatale” descritti in letteratura internazionale “tutti hanno sviluppato trombocitopenia”. La maggior parte dei neonati aveva evidenziato “ascite o versamenti pleurici” e la febbre è stata una costante. Quasi il 40% dei piccoli manifestava emorragia e 1 su 4 aveva ipotensione.
 I neonati con infezione perinatale in genere si ammalano durante la prima settimana di vita.
I neonati con infezione perinatale in genere si ammalano durante la prima settimana di vita.- Il passaggio placentare di “IgG materne contro il virus della dengue” (da una precedente infezione materna) può aumentare il rischio di “dengue grave tra i bambini infettati a 6-12 mesi di età”, quando l’effetto protettivo di questi anticorpi diminuisce.
Prevenzione e vaccinazione
PREVENZIONE
 Prevenzione della febbre da virus della Dengue. Un modo efficace, ad oggi, per controllare la Dengue e la DHF è la lotta al vettore, ed in particolare combattere la presenza della zanzara Aedes nell’ambiente cittadino e silvestre.
Prevenzione della febbre da virus della Dengue. Un modo efficace, ad oggi, per controllare la Dengue e la DHF è la lotta al vettore, ed in particolare combattere la presenza della zanzara Aedes nell’ambiente cittadino e silvestre.
Questo controllo avviene attraverso l’utilizzo di insetticidi chimici ambientali; e ancora ripulendo gli ambienti dove il vettore vive e si moltiplica sensibilizzando anche la popolazione che vive nei territori coinvolti. Attenzione particolare va posta alle raccolte di acqua, in particolare nelle gomme di automobili, bottiglie, lattine e altri oggetti luogo di ristagno di acqua, rendendo l’ambiente favorevole alla deposizione e schiusa delle uova di zanzara. Le larve sono trattate mediante l’utilizzo di insetticidi.
Ci sono state nel recente passato molte campagne in questo senso che hanno sensibilizzato la popolazione a ripulire l’ambiente circostante e le proprie case da gomme di automobili, bottiglie, lattine e altri oggetti nei quali l’acqua può ristagnare formando un habitat adatto per la zanzara. Le larve derivate dalla schiusa delle uova deposte dalle femmine di Aedes sono trattate mediante l’utilizzo di insetticidi. Dato che le zanzare sono più attive nelle prime ore del mattino, è particolarmente importante utilizzare le protezioni in questa parte della giornata.
la zanzara. Le larve derivate dalla schiusa delle uova deposte dalle femmine di Aedes sono trattate mediante l’utilizzo di insetticidi. Dato che le zanzare sono più attive nelle prime ore del mattino, è particolarmente importante utilizzare le protezioni in questa parte della giornata.
UTILIZZO DI REPELLENTI CONTRO LE ZANZARE AD USO PERSONALE.

Zanzare: come e di cosa si cibano
Le zanzare Aedes non si nutrono solo di sangue. Le femmine lo utilizzano, pungendo i mammiferi, quando hanno bisogno di energie per produrre le uova. Altre forme di nutrimento sono il nettare e la linfa che trovano nelle piante. Dopo la puntura compare un prurito molto fastidioso che è causato dalla saliva che la zanzara inietta nella pelle per evitare che il sangue coaguli e che la microscopica ferita cicatrizzi impedendole di succhiare la sua piccola dose di sangue.
REPELLENTI NATURALI
OLIO NOZETA: ESTRATTO DI NEEM con aggiunta di ESSENZE AROMATICHE POTENZIANTI
Un prodotto considerato tra i “migliori REPELLENTI” naturali. Multiuso, sicuro, efficace, estratto dal frutto dell’albero di NEEM, utilizzabile anche sui neonati, nei bambini e in coloro che desiderano evitare prodotti chimici, ha mostrato grande efficacia come repellente dalle punture degli insetti in generale, ed in modo particolare nei confronti delle punture delle zanzare. Questo prodotto è efficace anche nei confronti delle zecche.
efficace anche nei confronti delle zecche.
Nella formulazione per i viaggiatori questo olio, con l’aggiunta di “essenze” quali Corymbia citrodora, che ne potenzia l’efficacia e che ne migliora la fragranza e l’odore, possiede un utilizzo “multiplo”, nei confronti di parassiti e microbi, ed anche nelle ustioni.
CLICCA QUI PER APPROFONDIRE e CLICCA QUI PER ACQUISTARE
REPELLENTI CHIMICI
DEET dietiltoluamide: lo spray DEET costituisce un metodo efficace per tenere le zanzare lontane applicando un repellente sulla pelle e anche sui vestiti. La dietiltoluamide (DEET), è una sostanza chimica sviluppata dall’esercito statunitense durante la Seconda guerra mondiale e derivata dall’agricoltura, usata per tenere lontani i parassiti. Non va confusa con il DDT.
La DEET ha il problema che viene assorbita dalla pelle causando alla lunga problemi cutanei. Quindi in elevate concentrazioni non è raccomandata per i bambini (e in particolare non va mai usata sui bambini minori di due anni), e con pelli delicate. Consigliamo i repellenti Naturali a base di NEEM con aggiunta di essenze orientali.
ICARIDINA: L’icaridina (anche chiamata KBR 3023 o picaridina) è un prodotto sintetico sviluppato negli anni Ottanta e commercializzato dalle stesse aziende che vendono gli spray DEET. Alle giuste concentrazioni è efficace quanto la DEET, ma siccome rimane quasi completamente sulla pelle senza essere assorbita è più indicata anche per i bambini tra i due e i dodici anni.
VACCINAZIONE
Il primo vaccino per la dengue è stato realizzato già da diversi anni per i residenti nelle aree di rischio DENGUE e per i viaggiatori, tra i9 ed i 45 anni anni, che già avevano avuto la malattia in modo dimostrabile, attraverso la presenza di anticorpi IgG, ancora presenti: DENGVAXIA è il primo vaccino in commercio da diversi anni e approvato da FDA (americano) ed EMA (Europea). Utilizzato per la protezione delle popolazioni che vivono in paesi considerati ad alto rischio Dengue di età compresa tra i 9 ed i 45 anni di età.
Dal Dicembre 2022 in Europa Ema, ed in seguito dal febbraio 2023 in Italia è stato approvato il nuovo vaccino QDENGA della azienda TAKEDA. Questo nuovo vaccino è destinato alla popolazione, dai 4 anni in avanti sia che non ha avuto la malattia, sia da proteggere dagli aggravamenti nelle infezioni secondarie.
PER INFORMAZIONI SUL NUOVO VACCINO QDENGA CLICCA QUI
– TAK-003: vaccino ancora in via di studio, ma in dirittura d’arrivo. Attualmente in Fase 3.
Notizie e bibliografia
Stato della ricerca

Si sta cercando di ottenere una zanzara del genere Aedes modificata, in grado di essere resistente all’infezione virale in questione. Gli scienziati dell’Università della California di Irvine e i colleghi britannici di Oxford hanno messo a punto un nuovo ceppo di zanzare, in cui le femmine non possono volare, finendo così con il morire rapidamente allo stato selvatico. I maschi del ceppo possono volare, ma non mordono, dunque non trasmettono le malattie.
Quando le zanzare geneticamente modificate di sesso maschile si accoppiano con le femmine selvatiche e trasmettono i loro geni, le femmine della prossima generazione non saranno in grado di volare. Gli scienziati stimano che, se rilasciata la nuova razza potrebbe reprimere la popolazione della zanzara in sei – nove mesi. Inoltre, questo approccio potrebbe essere adattato anche per altre specie di zanzare, come Anopheles ossia quelle che propagano malattie come la malaria e “Culex“ Encefalite Giapponese.
Anche l’Italia farà parte del progetto di sperimentazione durante il prossimo inverno. Si stanno facendo degli studi sulla patogenesi nell’infezione da Dengue dell’ospite, facendo degli studi anche sulla storia dell’individuo e la delineazione dei caratteri dei gruppi più ad alto rischio. Ancora si stanno facendo ricerche sulle dinamiche di trasmissione e sulla genetica delle popolazioni colpite.
Scheda malattia Dengue Leggi tutto »




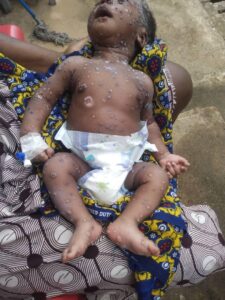
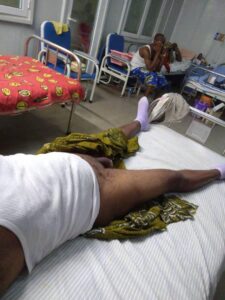
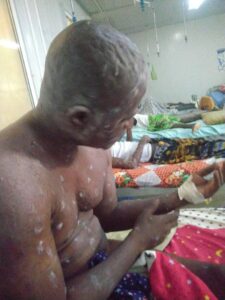
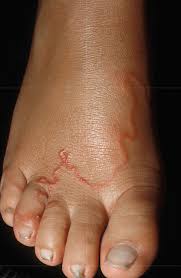 partono sempre da una lesione pomfoide, ed è caratteristica di storie di esposizione a terreni o sabbia, potenzialmente contaminati, in aree considerate endemiche.
partono sempre da una lesione pomfoide, ed è caratteristica di storie di esposizione a terreni o sabbia, potenzialmente contaminati, in aree considerate endemiche. 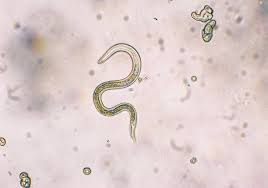
 sono ottime “nuotatrici” e si propagano tra le gocce di pioggia, sulle foglie o sulla vegetazione, fino a entrare in contatto con un organismo ospite.
sono ottime “nuotatrici” e si propagano tra le gocce di pioggia, sulle foglie o sulla vegetazione, fino a entrare in contatto con un organismo ospite.




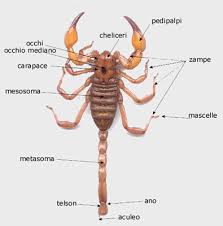
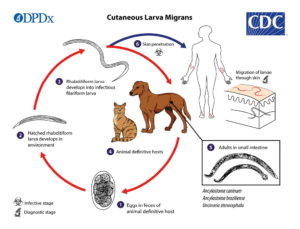
 diffuso in tutto il territorio nazionale, specialmente nelle aree urbane.
diffuso in tutto il territorio nazionale, specialmente nelle aree urbane.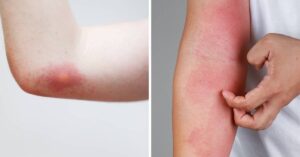

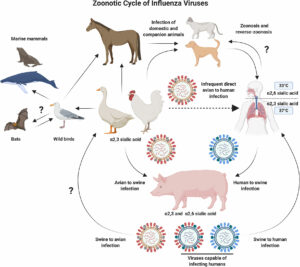 1. Aumenta il rischio di mutazioni:
1. Aumenta il rischio di mutazioni: Dopo 20 anni si riaffaccia in Argentina la Encefalite Equina Occidentale, (WWE- Western Equine Encephalitis) durante i quali questa malattia dei cavalli, molto pericolosa sembrava scomparsa. Le autorità sanitarie argentine hanno denunciato il primo caso umano, confermato dall’Organizzazione mondiale della sanità (OMS). il paziente è un lavoratore rurale in un’area in cui erano stati precedentemente identificati equini risultati positivi all’infezione da WEE.
Dopo 20 anni si riaffaccia in Argentina la Encefalite Equina Occidentale, (WWE- Western Equine Encephalitis) durante i quali questa malattia dei cavalli, molto pericolosa sembrava scomparsa. Le autorità sanitarie argentine hanno denunciato il primo caso umano, confermato dall’Organizzazione mondiale della sanità (OMS). il paziente è un lavoratore rurale in un’area in cui erano stati precedentemente identificati equini risultati positivi all’infezione da WEE.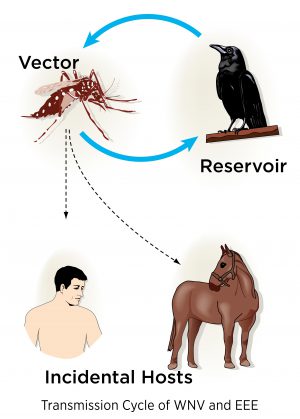

 dell’OMS tutti i paesi ad attuare
dell’OMS tutti i paesi ad attuare 