Cuba – 10 – Tradizioni, cibi, bevande locali
Quali sono alcune curiosità e quali le tradizioni maggiori a Cuba ?
A Cuba, ci sono diverse curiosità e tradizioni che caratterizzano la sua cultura unica. Una delle tradizioni più famose è la storia della Giraldilla, una piccola scultura in bronzo che rappresenta una bandiera e che è diventata un simbolo della città dell’Avana[1].
GIRALDILLA E LA STORIA D’AMORE La Giraldilla è il nome attribuito ad una bandiera segnavento che si trova sulla torre campanara del castello de la Real Fuerza di Avana, piccola scultura in bronzo diventata simbolo della città di l’Avana. La storia delle sue origini si perde nella leggenda di una storia d’amore. Si dice che la bellissima Doña Isabel di Bobadilla, sposata a Hernando de Soto nominato Capitano generale di Cuba dal re di Spagna Carlos I, era solita aspettare il marito trascorrendo molte ore nella torre di sorveglianza del Castello de la Real Fuerza in attesa di avvistare le navi che avrebbero riportato a casa il marito da un lungo viaggio esplorativo nel continente americano (l’attuale Georgia, Alabama e Florida). Purtroppo Hernando de Soto morì in quelle terre a causa di una febbre incontrollabile (probabile malaria), si narra che la moglie morì d’amore quando conobbe il destino del marito.
Alcuni anni dopo, l’artista Gerónimo Martin Chaffinch (1607-1649), si ispirò a Doña Isabel di Bobadilla prendendola come riferimento e simbolo del matrimonio scolpendo una figura nella sua memoria.
Il governatore della città a quel tempo, Don Juan Bitrián Viamonte, fece fondere la scultura in ottone trasformandola in una banderuola segnavento in bronzo per poi farla fissare in cima alla torre più alta del castello di recente costruzione. Il governatore Bitrán battezzò questo segnavento con il nome di Giraldilla, dopo la Giralda della sua città natale, Siviglia. La statuetta originale è conservata nel Museo della città, sul punto più alto del castello è collocata una copia.
La camicia Guayabera, originariamente creata per gli agricoltori a Sancti Spiritus, è ora un’abbigliamento popolare, fresco ed elegante con quattro grandi tasche sul davanti, due pieghe sul petto e tre sul retro. GUAYABERA, TIPICA CAMICIA CUBANA
Si racconta che un contadino nella provincia di Sancti Spiritus, abbia chiesto alla moglie di fare una camicia comoda per lavorare nei campi. La moglie confezionò una nuova camicia che fosse comoda e pratica ma non poteva immaginare che il suo design originale la renderà, successivamente, così popolare, prima tra i residenti della zona e poi in tutto il mondo.
Il nome di questa camicia era yayabera , perché nata nella regione vicino al fiume Yayabo. Si racconta anche che gli agricoltori di quell’area durante la raccolta dei guavas (frutto locale) lasciavano alcuni frutti nelle tasche della yayabera e per questo motivo il nome si trasformò ben presto in guayabera. Generalmente in tessuto di colore bianco, è un vestito fresco, confortevole ed elegante e può avere maniche lunghe o corte. Di solito ha quattro ampie tasche sul davanti, due righe di pieghe al petto e tre nella parte posteriore che termina in due bottoni.
Un’altra ipotesi sull’origine del guayabera è attribuita ad un immigrato spagnolo diventato sarto nel villaggio di Sancti Spiritus nel XVIII secolo. Costui confezionava e vendeva grandi camicie con comode tasche per contenere i sigari, in altre parole, un indumento simile all’attuale guayabera.
Sia che le origini siano da attribuire alle mani della moglie del contadino o al sarto spagnolo, il guayabera, è diventato molto popolare, tanto che nel 1880 il municipio di Sancti Spiritus ne autorizzò la sua utilizzazione in eventi ufficiali. Nella seconda metà del XX secolo i politici cubani hanno cominciato a indossarlo nei loro tour elettorali attraverso l’isola, con la speranza di essere così più graditi alla popolazione contadina.
Negli anni ’50, è stata introdotta una modifica all’indumento aggiungendo un pizzo al collo per dare un carattere più formale al guayabera tanto da essere introdotto nei grandi salotti e persino nelle riunioni ufficiali del governo. Quando Ramón Grau San Martin assunse la prima magistratura nel 1944, l’elevò al rango di costume dei tribunali.
CAPODANNO A LAS CHARANGAS DE BEJUCAL Chi decidesse di andare a Cuba per festeggiare la fine dell’anno all’insegna di sole e mare, si troverà in mezzo a uno dei festival più antichi dell’Avana, Las Charangas de Bejucal. Durante la festa, la città viene divisa in due parti, una blu e una rossa, che ripropone una rivalità del passato tra creoli e spagnoli da una parte e africani dall’altra, a suon di musica.
Le performance dei Los Tambores de Bejucal (una tipica banda di percussioni cubane di alto prestigio internazionale) accendono la rivalità tradizionale tra due gruppi di conga. I Ceibistas (membri del gruppo Ceiba de Plata, caratterizzati dal colore blu e uno scorpione come loro simbolo) competono con gli Espinistas (membri dell’Espina de Oro, che indossano il rosso e hanno un gallo come simbolo), per vedere chi riesce a suonare i tamburi con il suono più alto e più impressionante. Il cibo tipico al Charangas include pan con lechón (sandwich di maiale), popcorn, churros (strisce di pasta dolce fritta) e caramelle di cotone.L’origine dei Charangas è molto simile a quella della Parrandas de Remedios e risale a partire dal 1830. All’inizio la festa aveva un carattere prettamente religioso e secondo la tradizione si svolgeva il 24 dicembre, data nella quale gli schiavi furono liberati per unirsi poi ai neri liberi e ai Creoli. Nel corso della festa, gli africani neri si dedicarono ad adorare le Orishas (le divinità africane), suonando i loro tamburi, dicendo preghiere e ballando lungo le strade principali di Bejucal. I loro riti avevano caratteristiche particolari in funzione del gruppo etnico di provenienza, il Congo , Carabalíes , Ararás , Mandigas e Lucimíes che, inevitabilmente, avevano tradizioni spirituali diverse e formavano i propri cabildos. Le rivalità sono nate tra i cabildos per mostrare il loro orgoglio culturale alla vigilia di Natale, creando così la festa.
Gli spagnoli e creoli che vivevano a Bejucal, permisero la festa, battezzarono un gruppo di persone nere e miste con il nome di Musicanga (che significava disgustosa e povera musica) mentre un’altro gruppo di persone di colore prese il nome di Malayos (che significava galli-rossi). I Musicangai adottarono il colore blu e uno scorpione come animale rappresentativo mentre i Malayos scelsero il colore rosso e il gallo come loro animale preferito. Grazie alla fusione di culture che caratterizzano l’identità cubana, le differenze razziali e di classe sono state perdute nel tempo. All’inizio del XX secolo, i gruppi rivali si rinominarano: la Musicanga fu chiamata Ceiba de Plata (l’argento di seta-cotone) e i Malayos presero il nome di Espina de Oro (la spina dorata).
Il Carnevale di Santiago de Cuba è il più grande e famoso a Cuba, in cui si mescolano diverse culture evidenti nella ricchezza della musica e della danza[1]. Le comparse, gruppi di artisti in costume che eseguono musica e danze, sono una delle principali attrazioni del carnevale[1].La musica a Cuba è un’importante espressione artistica e parte della vita quotidiana, spesso accompagnata da balli ritmati e vitali come mambo, salsa e cha-cha-cha[2]. Stili di danza come la Rumba, il Son e la Salsa sono il risultato dell’influenza africana e spagnola[2].
Infine, alcune tradizioni legate al cibo e alle bevande includono il Mojito, il Cuba-libre e il Daiquiri, oltre al famoso rum cubano[3]. I sigari cubani sono anche una parte importante della cultura e dell’identità del paese[3].Il Carnevale di Santiago de Cuba è una celebrazione iconica e tradizionale che risale almeno al XVII secolo[2]. Questo evento annuale si svolge dal 21 al 28 luglio, attirando migliaia di persone da tutto il paese e da tutto il mondo[3]. Le festività includono processioni notturne, feste e concerti di strada, oltre a spettacoli diurni che coinvolgono musica, danza e canto[3].
Le comparsas sono un elemento fondamentale del carnevale, con gruppi di musicisti e ballerini che si esibiscono per le strade, indossando costumi tradizionali e vivaci[1]. Questi gruppi di artisti contribuiscono a creare un’atmosfera elettrizzante e coinvolgente durante le celebrazioni.
Durante il Carnevale di Santiago de Cuba, la musica è onnipresente e svolge un ruolo cruciale nella creazione dell’atmosfera festosa[3]. Gli stili musicali tipici del carnevale includono il son, il cha-cha-cha, il mambo e la rumba cubana, tutti influenzati dalle tradizioni africane, europee e indigene.
Il Carnevale coincide con la Festa Nazionale di Cuba e l’anniversario dell’Attacco alla Caserma Moncada, che cade il 26 luglio[3]. Questa data storica è un momento importante per la nazione e aggiunge un ulteriore livello di significato alle celebrazioni del carnevale.
Se desideri visitare Santiago de Cuba durante il Carnevale, è consigliabile pianificare in anticipo, poiché i trasporti e l’alloggio possono essere difficili da trovare a causa dell’alto afflusso di persone[3]. Essere parte di questa celebrazione culturale è un’esperienza unica e memorabile che ti permetterà di immergerti nelle tradizioni e nella storia cubana.
Danze e musica: i trascinanti ritmi cubani
Cuba è la patria dei ritmi caraibici: le note di mambo, rumba, salsa e cha-cha-cha (che qui è nato) saranno la colonna sonora del tuo viaggio sull’isola. Imperdibili anche le big band di jazz afrolatino, portate alla ribalta negli ultimi anni dai Buena Vista Social Club.
A Cuba la musica non è soltanto espressione artistica, ma compagna di vita quotidiana, spesso accompagnata da balli ritmati e vitali. I balli cubani rappresentano l’amore per la vita che caratterizza il popolo di Cuba, qui ogni ballo ha la sua musica, e la musica non esiste senza la danza! La musica cubana si è sviluppata dalle influenze degli schiavi africani, deportati sull’isola, e dalle influenze degli immigrati spagnoli.
Gli stili originari erano tre: il son, di matrice spagnola e africana, il danzon, che attinge alla tradizione francese e dai ritmi più pacati, il terzo filone, totalmente derivante dalla cultura africana. I tre stili si sono poi mescolati fra loro e hanno dato vita a diversi filoni come la Rumba, il Son, la Salsa, il Reggaeton, la Bachata e ovviamente il Cha Cha Cha.
A Cuba, troverai una vasta gamma di generi musicali che riflettono la ricca diversità culturale dell’isola. Alcuni dei principali generi musicali cubani includono la Rumba, il Danzon, il Son, il Danzon-mambo e il Cha cha cha [1]. La Rumba, ad esempio, è un genere di musica e danza afro-cubana che combina percussioni, canto e movimenti di danza energici. Il Son, invece, è uno stile musicale caratterizzato dalla fusione di elementi africani e spagnoli, spesso considerato il cuore della musica cubana.
Santiago de Cuba, in particolare, è stata la culla di molti generi musicali cubani ed è il centro della cultura afro-cubana del paese [2]. L’influenza della musica cubana si è anche diffusa oltre i confini dell’isola, come dimostra il genere Salsa, nato a New York City e fortemente influenzato dalla musica cubana [1]. Tito Puente, noto come il Re della Salsa e il Re del Latin Jazz, è stato un’icona della musica latina che ha contribuito a diffondere questi generi in tutto il mondo [1].
Oltre ai tradizionali generi musicali, a Cuba si possono trovare anche stili più moderni e internazionali, come il Rap e l’Hip-Hop [3]
Quali cibi tradizionali trovo a Cuba?
Cuba, crocevia di influenze spagnole, africane e caraibiche, offre una gastronomia ricca di sapori intensi e piatti iconici. Di seguito, un approfondimento sulle principali specialità, con ingredienti e preparazioni autentiche
1. Ropa Vieja
Descrizione: Piatto nazionale cubano, la “vestiti vecchi” deve il nome alla carne sfilacciata che ricorda stracci.
Ingredienti:
• 800 g di manzo (petto o fianco)
• 2 cipolle, 3 spicchi d’aglio, 1 peperone rosso e 1 verde
• 400 ml di passata di pomodoro
• 1 cucchiaino di cumino, origano, paprika
• 100 ml di vino bianco, olive verdi, alloro
Preparazione:
Cuocere la carne in acqua salata fino a tenera, poi sfilacciarla. Soffriggere cipolla, aglio e peperoni. Aggiungere la carne, il pomodoro, le spezie e il vino. Cuocere a fuoco lento per 1 ora, unire le olive prima di servire con riso bianco.
2. Moros y Cristianos
Descrizione: Riso e fagioli neri, simbolo della convivenza tra culture.
Ingredienti:
• 300 g riso, 200 g fagioli neri cotti
• 1 cipolla, 2 spicchi d’aglio, 100 g pancetta
• 1 cucchiaino di cumino, origano, aceto
Preparazione:
Soffriggere pancetta, cipolla e aglio. Unire fagioli, spezie e aceto. Mescolare con riso cotto separatamente. Servire come contorno.
3. Tostones
Descrizione: Fette di platano verde fritte due volte, croccanti e salate.
Ingredienti:
• 2 platani verdi, olio per friggere, sale
Preparazione:
Tagliare il platano a rondelle spesse 3 cm. Friggere 5 minuti, schiacciare con un batticarne e friggere nuovamente fino a doratura. Salare.
4. Ajiaco
Descrizione: Zuppa robusta con carne, tuberi e mais.
Ingredienti:
• 500 g di pollo, 200 g di manzo
• 2 patate, 1 patata dolce, 1 tazza di mais
• 1 avocado, coriandolo, lime
Preparazione:
Lessare le carni con patate, patata dolce e mais. Servire con avocado a fette, coriandolo e lime.
5. Picadillo
Descrizione: Carne macinata speziata con olive e uvetta.
Ingredienti:
• 500 g carne macinata (manzo/maiale)
• 1 cipolla, 2 spicchi d’aglio, 50 g olive verdi
• 50 g uvetta, 2 cucchiai di salsa di pomodoro
• Cumino, origano, peperoncino
Preparazione:
Soffriggere cipolla e aglio, aggiungere la carne. Unire salsa di pomodoro, spezie, olive e uvetta. Cuocere 20 minuti.
6. Arroz con Pollo
Descrizione: Riso con pollo, verdure e zafferano.
Ingredienti:
• 4 cosce di pollo, 300 g riso
• 1 peperone rosso, 1 carota, 100 g piselli
• 1 bustina di zafferano, brodo di pollo
Preparazione:
Rosolare il pollo, aggiungere verdure e riso. Coprire con brodo e zafferano. Cuocere a fuoco basso.
7. Fufù
Descrizione: Purè di platano con pancetta croccante.
Ingredienti:
• 2 platani verdi, 100 g pancetta
• 2 spicchi d’aglio, olio, lime
Preparazione:
Bollire i platani, schiacciarli. Rosolare pancetta e aglio, unire al purè. Servire come contorno.
8. Casabe
Descrizione: Pane croccante di manioca, senza glutine.
Ingredienti:
• 500 g farina di manioca, acqua, sale
Preparazione:
Impastare farina con acqua e sale. Formare dischi sottili, cuocere su piastra calda fino a doratura.
9. Mojito
Descrizione: Cocktail simbolo cubano a base di rum e menta.
Ingredienti:
• 50 ml rum bianco, 1 lime, 10 foglie di menta
• 2 cucchiaini di zucchero di canna, soda, ghiaccio
Preparazione:
Schiacciare menta e zucchero nel bicchiere. Aggiungere lime, rum e ghiaccio. Completare con soda.
10. Cuba Libre
Descrizione: Mix di rum, cola e lime, nato durante l’indipendenza.
Ingredienti:
• 50 ml rum scuro, 120 ml cola, 10 ml succo di lime
• Ghiaccio
Preparazione:
Versare rum e lime in un bicchiere con ghiaccio. Aggiungere cola e mescolare162022.
Questi piatti e bevande riflettono l’essenza della cultura cubana, dove ingredienti semplici si trasformano in esperienze culinarie memorabili. Ogni ricetta è un viaggio attraverso secoli di storia e scambi culturali[1-47].
Sintesi dei I 10 piatti tradizionali più ricercati a Cuba:
Arroz con Pollo (pollo e riso)
Moros y Cristianos (riso e fagioli neri)
Ropa Vieja (stufato di manzo sfilacciato)
Masitas de Puerco Fritas (maiale fritto)
Ajiaco Criollo (stufato di carne e verdure)
Cuban Sandwich (panino con maiale arrosto, prosciutto, formaggio e senape)
Fufù (purè di platano)
Picadillo a la Habanera (carne macinata con cipolle, peperoni e spezie)
Tamales (impasto di mais con carne e verdure)
Casabe (pane piatto a base di farina di manioca)
Questi piatti riflettono la cucina cubana, con influenze spagnole e africane, e l’uso di spezie, carni come maiale e pollo e verdure come peperoni, cetrioli, cipolle e patate.
Quali sono le 10 bevande tradizionali che posso testare durante il soggiorno a Cuba?
Quello che si beve sicuramente a Cuba è il rum. Di altissima qualità ed economico. Le bevande cubane tradizionali di solito contengono ancora rum cubano e molto spesso Havana Club. Cuba Libre, la bevanda alcoolica caratteristica senza Coca-Cola. Non esiste la coca come prodotto americano a Cuba. Quindi la bevanda tradizionale Cuba Libre viene servita con una bevanda a base di cola, ma non con Coca-Cola e succo di lime. Altre bevande includono Piña Colada, Daiquiri, Mojito, Havana Loco, birre cubane come Crystal e Buchanero e, naturalmente, succo di cocco fresco
Cuba, crocevia di influenze culturali e climatiche tropicali, vanta un patrimonio enogastronomico unico, dove rum, caffè e ingredienti locali danno vita a preparazioni iconiche. Di seguito, un’analisi delle bevande più rappresentative, con dettagli su ingredienti, preparazione e contesto storico-culturale.
1. Mojito
Tipo: Cocktail
Ingredienti: Rum bianco (50 ml), succo di lime fresco (20 ml), foglie di menta (6-8), zucchero di canna (2 cucchiaini), soda, ghiaccio.
Preparazione: Pestare leggermente menta e zucchero in un bicchiere highball. Aggiungere lime, rum e ghiaccio. Mescolare, completare con soda e decorare con una fetta di lime e un rametto di menta26.
Origine: Derivato dal Draque (bevanda medicinale del XIX secolo), il Mojito moderno nacque alla Bodeguita del Medio de L’Avana, frequentata da Ernest Hemingway. La versione attuale fu codificata negli anni ’.
2. Daiquiri
Tipo: Cocktail
Ingredienti: Rum bianco (60 ml), succo di lime (20 ml), zucchero (10 g), ghiaccio tritato.
Preparazione: Shakerare gli ingredienti con ghiaccio, filtrare in una coppa da cocktail. Versione Hemingway Special: doppio rum e metà zucchero12.
Origine: Creato nel 1896 da Jennings Cox, ingegnere minerario statunitense a Daiquirí. Reso celebre dal bar El Floridita, dove Hemingway lo consumava ghiacciato.
3. Cuba Libre
Tipo: Cocktail
Ingredienti: Rum scuro (50 ml), Coca-Cola (120 ml), succo di lime (10 ml), ghiaccio.
Preparazione: Versare rum e lime in un tumbler con ghiaccio, aggiungere cola e decorare con lime.
Origine: Nacque nel 1898 durante la guerra d’indipendenza cubana. Il nome (“Cuba Libera”) celebrava la fine del dominio spagnolo. Un soldato americano brindò con questa miscela simbolo dell’alleanza USA-Cuba.
4. Canchánchara
Tipo: Cocktail storico
Ingredienti: Aguardiente di canna (60 ml), miele (15 ml), succo di lime (15 ml), acqua.
Preparazione: Sciogliere miele e lime in acqua, aggiungere aguardiente e ghiaccio. Servire in tazze di terracotta26.
Origine: Bevanda dei rivoluzionari durante le guerre d’indipendenza (XIX secolo). Oggi simbolo della resistenza cubana, sopravvive nelle zone rurali orientali.
5. Café Cubano
Tipo: Bevanda calda
Ingredienti: Caffè tostato scuro, zucchero di canna, acqua.
Preparazione: Preparare un espresso denso, zuccherato con espuma (schiuma di zucchero caramellato)35.
Origine: Introdotto dai coloni spagnoli nel XVIII secolo. Tradizionalmente servito in tacitas (tazzine piccole) come gesto di accoglienza.
6. Guarapo
Tipo: Succo non alcolico
Ingredienti: Canna da zucchero fresca.
Preparazione: Spremere la canna con un tornio manuale, servire con ghiaccio.
Contesto: Venduto nelle guaraperías ambulanti. Fonte di energia per lavoratori agricoli, oggi simbolo di autenticità rurale.
7. Prú Oriental
Tipo: Bevanda fermentata
Ingredienti: Tuberi (igname, malanga), erbe locali, acqua, zucchero.
Preparazione: Fermentare gli ingredienti per 3-5 giorni in contenitori di legno7.
Origine: Tipica della provincia di Oriente, legata a rituali afrocubani. Consumata durante festività come la Fiesta del Fuego.
8. El Presidente
Tipo: Cocktail
Ingredienti: Rum bianco (60 ml), vermouth dry (30 ml), curaçao all’arancia (5 ml), sciroppo di granatina (5 ml).
Preparazione: Mescolare gli ingredienti con ghiaccio, servire in coppa con scorza d’arancia26.
Storia: Creato negli anni ’20 per Gerardo Machado, presidente cubano. Simbolo dell’élite pre-rivoluzionaria.
9. Guayabita del Pinar
Tipo: Liquore
Ingredienti: Rum, guayaba (piccole prugne selvatiche), spezie.
Preparazione: Macerare la frutta nel rum per 6 mesi, aggiungere miele35.
Origine: Prodotto artigianalmente a Pinar del Río dal 1892. Presidio Slow Food per la lavorazione tradizionale.
10. Malta
Tipo: Bevanda analcolica
Ingredienti: Orzo tostato, acqua, zucchero, luppolo.
Preparazione: Fermentazione parziale, senza alcol.
Contesto: Alternativa alla birra per bambini e non bevitori. Prodotta dalla Cervecería Bucanero, ricorda una birra scura ma dolce.
Altri Eccellenti
• Cuba Bella: Cocktail moderno con rum, mango e peperoncino6.
• Aliñao: Fermentato di frutta e miele, usato nei rituali di santería7.
• Cerveza Cristal: Birra chiara leggera (4,9% vol), ideale per il clima tropicale35.
Analisi Storico-Culturale
Le bevande cubane riflettono sincretismi culturali: il Mojito unisce menta (ereditata dai coloni spagnoli) e rum (prodotto dagli schiavi africani). Il Café Cubano, invece, simboleggia l’ospitalità, radicata nel tessuto sociale35. Durante il Proibizionismo statunitense (1920-1933), Cuba divenne meta di turismo alcolico, favorendo l’evoluzione di cocktail come il Daiquiri in versioni raffinate26.
Tra le bevande più conosciute:
Mojito: un cocktail rinfrescante a base di rum, menta, zucchero, succo di lime e acqua frizzante.
Cuba Libre: un cocktail classico a base di rum, Coca-Cola e succo di lime.
Daiquiri: un cocktail a base di rum, succo di lime e sciroppo di zucchero.
Piña Colada: un cocktail cremoso a base di rum, succo d’ananas e latte di cocco.
Canchánchara: un cocktail storico a base di rum, miele, succo di lime e acqua calda.
El Presidente: un cocktail elegante a base di rum, vermouth, curaçao e granatina.
Saoco: un cocktail rinfrescante a base di rum, acqua di cocco e succo di lime.
Guarapo: una bevanda analcolica a base di succo di canna da zucchero fresco.
Malojillo: una bevanda analcolica a base di limonata e foglie di malojillo, una pianta simile alla citronella.
Café Cubano: un caffè espresso forte e dolce, spesso servito in piccole tazzine.
Cerveza: la birra locale, con marchi popolari come Cristal e Bucanero.
Ron Collins: un cocktail simile al Tom Collins, ma con rum al posto del gin.
Batido: una bevanda frullata a base di frutta fresca, latte e zucchero.
Crema de Vie: un liquore dolce simile al liquore irlandese, a base di latte, zucchero, uova, rum e spezie.
Jugo de Tamarindo: una bevanda analcolica a base di succo di tamarindo e zucchero
Cuba – 10 – Tradizioni, cibi, bevande locali Leggi tutto »






 1. Aumenta il rischio di mutazioni:
1. Aumenta il rischio di mutazioni: dei paesi del nord dell’America latina. Tra le popolazioni locali prende il posto dell’acqua da bere, in particolare dove c’è carenza di acqua o dove le fonti d’acqua sono contaminate. È una bevanda fermentata a base di manioca (nota anche come yuca o cassava), ma può essere preparata anche con altri ingredienti come riso, mais o ananas.
dei paesi del nord dell’America latina. Tra le popolazioni locali prende il posto dell’acqua da bere, in particolare dove c’è carenza di acqua o dove le fonti d’acqua sono contaminate. È una bevanda fermentata a base di manioca (nota anche come yuca o cassava), ma può essere preparata anche con altri ingredienti come riso, mais o ananas.




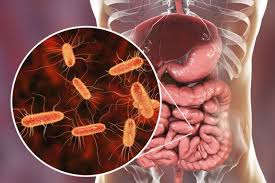
 consigli personalizzati prima e durante il viaggio. Questo approccio permette una gestione preventiva e proattiva della salute intestinale, riducendo il rischio di contrarre la diarrea del viaggiatore e fornendo indicazioni specifiche per affrontare eventuali problemi durante il viaggio.
consigli personalizzati prima e durante il viaggio. Questo approccio permette una gestione preventiva e proattiva della salute intestinale, riducendo il rischio di contrarre la diarrea del viaggiatore e fornendo indicazioni specifiche per affrontare eventuali problemi durante il viaggio.
