Il virus della “febbre da Dengue” appartiene alla famiglia dei Flaviviridae ed ha quattro principali sierotipi simili tra loro:
DEN-1, DEN-2, DEN-3, and DEN-4. Questi sierotipi del virus hanno un genoma ad RNA.
Fanno parte della “famiglia dei Flavivirus” altri virus causa di febbri emorragiche presenti prevalentemente in aree tropicali quali: la febbre gialla; l’encefalite di Saint-Louis (america del nord); l’encefalite giapponese; West Nile virus; .
Tutte queste malattie sono trasmesse da artropodi, soprattutto da diversi tipi zanzare e da zecche degli animali, e questi virus causa di queste malattie sono anche denominati Arbovirus ossia “arthropod borne virus” – virus trasmesso da artropodi.
I Flavivirus sono virus con genoma ad RNA a singolo filamento positivo appartenenti alla famiglia Flaviviridae. La struttura di questi virus è formata da alcune molecole proteiche più esterne che formano il “pericapside”; molecole proteiche più interne che formano il ”capside”; ed una sola molecola ad RNA, con un senso di lettura 3′ – 5′.
I “VIRIONI” della DENGUE sono di forma sferica, dotati di un “PERICAPSIDE” della dimensione di 50 nm. Questo ricopre un “NUCLEOCAPSIDE” della dimensione di 30 nm di diametro.
 [A] “capside virale”: composto da tre proteine strutturali: (1) proteine di rivestimento esterno (E); (2) proteine del capside (C); (3) proteine di membrana interna (M);
[A] “capside virale”: composto da tre proteine strutturali: (1) proteine di rivestimento esterno (E); (2) proteine del capside (C); (3) proteine di membrana interna (M);
Le glicoproteine E, envelope esterno, svolgono un ruolo centrale nella biologia delle infezioni. Costituiscono il legame del virus con la superficie cellulare e favoriscono la penetrazione nella cellula bersaglio. Questa proteina esterna (E) è il “bersaglio” della risposta immunitaria dell’organismo ospite. La proteina E è costituita da 500 aminoacidi con tre “domini antigenici”.
Le 90 glicoproteine dimeriche (E) sono coinvolte nell’attacco e nella penetrazione nella cellula. Sono disposte parallelamente alla superficie del virione, formando una struttura “a spina di pesce” a simmetria icosaedrica. Questa struttura è stata sudiata nel VIRUS della DENGUE tipo 2, nell’ WNVirus nel virus dell’encefalite trasmessa da zecche. La conferma di questa struttura è arrivata dalle immagini ottenute con la microscopia crioelettronica.
La proteina interna del capside ( C ) è una proteina strutturale ed ha la funzione di assemblare insieme le parti del virione.
I virioni del virus DENGUE si assemblano nel citoplasma cellulare, via via che vengono prodotte le proteine dai ribosomi delle cellule ospiti e, migrando verso la periferia della cellula, vengono liberati all’esterno per un processo di “gemmazione” della membrana cellulare.
Il genoma del virus della Dengue contiene 11.000 paia di basi e la sua funzione è quella di passare l’informazione per codificare (realizzare) 3 proteine strutturali esterne e 7 proteine non strutturali ma funzionali per la replicazione virale: (a) tre proteine che costituiscono la struttura esterna del virus, il virione, ossia il “cappotto / corpo del virus”,
Le proteine sono denominate(C; prM; E); (B) sette diverse proteine che vengono prodotte e rilasciate nella cellula ospite (umana) e consentono la replicazione e la moltiplicazione dei virus (figli) (NS1, NS2a, NS2b, NS3, NS4a, NS4b, NS5)
Il virus DENGUE esiste in cinque diversi sierotipi, denominati DENV-1, DENV-2, DENV-3, DENV-4 e DENV-5.
Ognuno dei diversi tipi di virus dengue può causare la malattia febbrile con sintomi acuti, causati da una risposta infiammatoria dell’organismo, spesso abnorme ed anche pericolosa per l’organismo stesso.
Il “virus della febbre da virus dengue” è caratterizzato da due trasmissioni con differenti caratteristiche:
[A] La “trasmissione / diffusione silvestre”, ossia in ambiente rupestre, di savana e di foresta, utilizzando vettori, in questo caso zanzare denominate AEDES, che succhiano sangue di “primati”, in questo caso di scimmie. Si ritrovano nelle foreste del Sud-est asiatico, dell’Africa e della America Latina. Nelle aree rurali delle aree tropicali la trasmissione avviene solitamente tramite puntura da parte di Aedes aegypti e altri tipi tra i quali Aedes albopictus denominata anche zanzara tigre dalle caratteristiche zampe a strisce di tigre. “Aedes albopictus” è la zanzara che si è anche diffusa in Europa, ed in particolare nel bacino del mediterraneo.
[B] La “trasmissione cittadina” avviene tramite Aedes aegypti. Il ciclo vitale del vettore nelle aree urbane è caratterizzato da trasmissione “interumana”. L’ospite è l’uomo, che viene punto dalla zanzara, che trasmette il virus ad un altro individuo. La crescita incontrollata delle città, con ambienti favorevoli alla riproduzione delle zanzare, nelle aree endemiche per la dengue ha portato a un aumento esponenziale delle epidemie e della quantità di virus circolante. I cambiamenti climatici, con l’innalzamento delle temperature e dell’umidità, e il diffondersi di aree acquitrinose, hanno permesso la diffusione anche in zone originariamente risparmiate, in particolare nelle aree rivierasche dei paesi mediterranei, ma sempre più anche nelle aree interne e continentali. Queste condizioni hanno permesso ormai la diffusione di Aedes in molte zone d’Europa, con l’insorgenza di piccoli focolai, anche autoctoni di febbre da Flavivirus, ed in particolare casi di Dengue. e potrebbe, in futuro, rappresentare una minaccia per l’Europa.
L’infezione di un sierotipo causa una malattia simile agli altri, ma conferisce una immunità specifica per il sierotipo, a vita, ma non protegge dall’attacco degli altri sierotipi, che possono indurre una malattia simile, e indurranno un ulteriore immunità specifica solo per il sierotipo in questione. Per questo meccanismo di protezione immunitaria sierospecifica, ci si può infettare di DENGUE solamente 4 volte. Ma le reinfezioni possono essere pericolose per reazione immune ed infiammatoria abnorme.
E’ noto che la forma severa, pericolosa e particolarmente acuta, dovuta ad una risposta immune abnorme avviene in caso di infezione secondaria in individui che prima hanno avuto infezione da DENV-1 e che in seguito vengono infettati da DENV-2 o DENV-3. Una altra reazione particolarmente grave può avvenire in persone infettate prima da DENV-3 e poi reinfettate con DENV-2.
Le zanzare trasmettono con la loro puntura il virus agli esseri umani dopo che hanno punto una persona infetta, infettandosi. La trasmissione non è quindi diretta uomo – uomo, ma sempre attraverso la puntura di un vettore.
Il virus entra nel circolo, depositato dalla zanzara, che lo inocula nel microcircolo del sottocutaneo. Circola per 2-7 giorni ed è in questo periodo che un’altra zanzara, pungendo l’uomo infetto, può prelevarlo e trasmetterlo ad altri soggetti. Il “virione con genoma a RNA” entra nel microcircolo viene assorbito e va a legarsi alle membrane delle cellule endoteliali dell’ospite stesso. Sebbene il recettore al quale si legano dia luogo ad endocitosi, il virione comunque rimane momentaneamente bloccato nella cellula ospite all’interno di una vescicola.
Le membrane della cellula ospite sono associate a glicoproteine che contengono una regione che media la fusione fra la membrana cellulare e l’involucro esterno del virione. Questa fusione avviene in ambiente acido. Una volta avvenuta la fusione il virus perde il rivestimento esterno e comincia la traduzione del suo genoma. Si ha quindi la produzione di proteine virali fra il reticolo endoplasmatico e l’apparato del Golgi dove eventualmente le membrane cominciano a riavvolgere il genoma virale dando luogo alla moltiplicazione virale. I virioni si accumulano quindi nelle cellule dell’ospite. Lo step finale del ciclo vitale si ha con la fusione delle vescicole contenenti i virioni con le membrane delle cellule plasmatiche. A questo punto le particelle sono rilasciate e libere di infettare altre cellule.
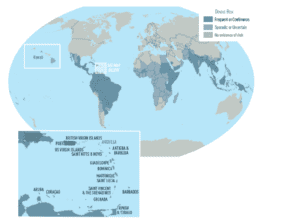
 Centrale e Meridionale è una malattia endemica con epidemie diffuse. (OMS 2021 CLICCA)
Centrale e Meridionale è una malattia endemica con epidemie diffuse. (OMS 2021 CLICCA)







 efficace anche nei confronti delle zecche.
efficace anche nei confronti delle zecche.

 [A] “capside virale”: composto da tre proteine strutturali: (1) proteine di rivestimento esterno (E); (2) proteine del capside (C); (3) proteine di membrana interna (M);
[A] “capside virale”: composto da tre proteine strutturali: (1) proteine di rivestimento esterno (E); (2) proteine del capside (C); (3) proteine di membrana interna (M);

