15 FAQ sul Botulismo: Domande e Risposte per Comprendere e Prevenire il Rischio di botulino
Cosa è il Botulismo facciamo un po’ di chiarezza
Il botulismo è una rara malattia ma può essere particolarmente grave, con conseguenze letali se la diagnosi ed il trattamento non vengono effettuati tempestivamente.
I casi riportati sono poco frequenti, ma la gravità delle manifestazioni rende fondamentale una conoscenza corretta per prevenire la malattia
Ho realizzato questo documento per dare elementi chiari e basati su evidenze scientifiche. Desidero fornire elementi sugli aspetti critici della malattia, sulla causa biologica, e sulle pratiche di sicurezza alimentare quotidiane. Tutto questo per eliminare paure inutili ma per fornire strumenti concreti per diminuire i rischii.
________________________________________
Il Botulismo: Il batterio e la sua tossina
FAQ 1: Che cos’è esattamente il botulismo e cosa lo causa?
Il botulismo è una malattia grave che causa paralisi. E’ definita come un’intossicazione da una “neurotossina” prodotta dal batterio Clostridium botulinum. Questa tossina è una delle sostanze più letali conosciute. Quindi la causa dei sintomi non è derivata direttamente dal batterio in sé, ma dalla tossina prodotta in condizioni ambientali, di conservazione, molto specifiche.
Un aspetto fondamentale per comprendere il rischio del BOTULISMO è un vero paradosso. Difatti il Clostridium botulinum è un microrganismo ubiquitario, presente ovunque, sotto forma di spore resistenti nel suolo, nei sedimenti marini e nelle acque di tutto il mondo. Una presenza costante e convive con noi.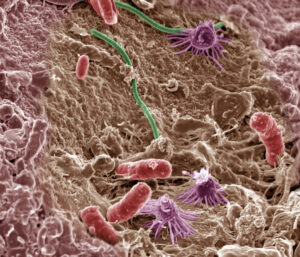
Ma se il batterio è così diffuso, perché la malattia è così rara? E’ chiaro che la semplice presenza delle spore del batterio non è sufficiente a causare la malattia. Il pericolo si presenta solamente quando le spore del Clostridium botulinum trovano un ambiente con condizioni tali che cominciano a germinare, a crescere e a produrre la neurotossina. La prevenzione non consiste nell’eradicare del batterio onnipresente ovunque ma consiste nella massima attenzione delle condizioni che ne favoriscono la produzione di tossine negli alimenti.
FAQ 2: In quali ambienti prospera il batterio del botulismo e produce la tossina?
Il Clostridium botulinum vive ovunque nel terreno, ma sono il determinate condizioni è spinto a produrre la neurotossina. I requisiti sono molto precisi, e possono essere creati in modo involontario durante alcuni processi di conservazione alimentare:
• Assenza di ossigeno (ambiente anaerobico): Il batterio è un anaerobio obbligato, l’ossigeno è tossico per lui e lo uccide. Cresce e produce tossina solo in ambienti privi di aria.
• Bassa acidità: La crescita del batterio e la produzione di tossina sono inibite in ambienti acidi. Il valore critico è un pH pari a 4.6. Al di sopra di questa soglia (cioè in alimenti a bassa acidità), il batterio può proliferare e produrre tossina.
• Temperatura e umidità adeguate: Il batterio necessita di temperature specifiche calde (e non in refrigerazione) e di un’elevata umidità per attivarsi.
Frequentemente le tecniche di conservazione alimentare, nate per proteggere il cibo, possono creare un vero e proprio “incubatore involontario”. Sigillare un alimento in un barattolo o in una confezione sottovuoto vuol dire eliminare l’ossigeno. Questo serve per prevenire il deterioramento dei cibi causato dai batteri aerobici, ossia quelli che crescono in presenza di ossigeno.
Ma questa tecnica, utile per un tipo di conservazione crea la condizione richiesta dal C. botulinum per produrre le sue tossine.
Ancora se l’alimento conservato è a bassa acidità (come fagiolini, mais, asparagi) e non viene sottoposto a un trattamento di bollitura sufficiente a distruggere le spore, si realizzano le condizioni ideali per la produzione della tossina.
Tecniche di sicurezza nel preparare alimenti conservati non considerano solo una adeguata sigillatura dei contenitori, ma in un adeguato trattamento termico, l’ebollizione fino a 121°C, oppure l’acidificazione.
FAQ 3: Quanti tipi di botulismo esistono?
Esistono diverse forme di botulismo che sono distinte dal modo in cui la tossina entra nell’organismo. I tre principali tipi di botulismo sono:
1. Botulismo alimentare:
È la forma più nota e si verifica in seguito all’ingestione di alimenti che contengono la “tossina botulinica” prodotta dal batterio direttamente nella confezione. Questo accade quando le “spore del batterio” sono presenti nella confezione (evento possibile, non raro), e queste, grazie a condizioni facilitanti germinano e producono la tossina durante la conservazione.
2. Botulismo infantile:
Colpisce i lattanti di età inferiore ai 12 mesi. In questo caso, il bambino non ingerisce la tossina, ma le “spore del batterio” (ad esempio, attraverso il miele o la polvere ambientale). A causadell’immaturità del loro sistema digestivo e della loro flora intestinale, le spore possono germinare, colonizzare l’intestino e produrre la tossina in vivo, cioè direttamente all’interno del corpo.
3. Botulismo da ferita:
È una forma rara che si verifica quando le spore di Clostridium botulinum contaminano una ferita profonda. In questo caso le condizioni di anaerobiosi della ferita permettono la germinazione e la produzione di tossina, che viene poi assorbita nel flusso sanguigno. Si ripete un po’ il meccanismo delle spore tetaniche. Ecco perché le ferite profondo, sporche di terra devono essere sempre pulite e disinfettate.
Confronto tra le Principali Forme di Botulismo
Tipo di Botulismo Meccanismo di Acquisizione Fonte Tipica Popolazione a Rischio
Alimentare Ingestione della tossina prodotta in condizioni ideali Conserve casalinghe a bassa acidità, Chiunque consumi l’alimento contaminato
pesce o carne affumicata o conservato in anaerobiosi
Infantile Ingestione di spore che producono tossina nell’intestino Miele non controllato, polvere ambientale Lattanti < 12 mesi
Da Ferita Contaminazione di una ferita profonda con terra Terreno; ferite profonde traumatiche, Persone con ferite contaminate e presenza di spore che producono tossina uso di droghe iniettabili
Manifestazioni Cliniche e Gestione Medica
Questa sezione descrive i sintomi, la progressione e il trattamento della malattia, sottolineando l’importanza di un intervento medico rapido.
FAQ 4: Quali sono i primi sintomi del botulismo alimentare e dopo quanto tempo compaiono?
I sintomi del botulismo alimentare sono essenzialmente neurologici e manifestano l’azione della tossina sul sistema nervoso periferico ed anche centrale. Tipicamente, compaiono tra le 12 e le 48 ore dopo l’ingestione dell’alimento contaminato. I primi segni coinvolgono i nervi cranici e includono:
• Visione offuscata o doppia (di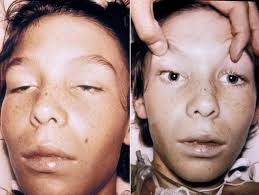 plopia)
plopia)
• Palpebre cadenti (ptosi)
• Difficoltà ad articolare le parole (disartria)
• Difficoltà a deglutire (disfagia)
A questi sintomi si aggiungono spesso:
• secchezza delle fauci
• debolezza generale.
Una caratteristica è l’assenza di febbre.
Questo è un elemento cardine che aiuta a distinguere il botulismo da altre patologie infettive.
FAQ 5: Come progredisce la malattia se non viene diagnosticata o trattata?
Se non diagnosticata o trattata, la malattia progredisce manifestando una paralisi flaccida discendente. Ossia la debolezza muscolare inizia dalla testa e dal collo e “scende” progressivamente al tronco, alle braccia e infine alle gambe.
Questa progressione evidenzia la necessità di una diagnosi ed un trattamento pronto: difatti il sistema nervoso viene sistematicamente “inibito e paralizzato” dall’alto verso il basso.
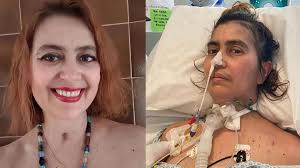 La paralisi dei muscoli respiratori costituisce il reale pericolo e la causa principale di morte, in particolare la paralisi del diaframma. Quando questi muscoli cessano di funzionare, il paziente non è più in grado di respirare autonomamente, andando incontro a insufficienza respiratoria acuta e completa. Il paziente è pienamente cosciente e lucido durante questo processo di progressiva immobilità.
La paralisi dei muscoli respiratori costituisce il reale pericolo e la causa principale di morte, in particolare la paralisi del diaframma. Quando questi muscoli cessano di funzionare, il paziente non è più in grado di respirare autonomamente, andando incontro a insufficienza respiratoria acuta e completa. Il paziente è pienamente cosciente e lucido durante questo processo di progressiva immobilità.
Può diventare una morte cosciente lenta e drammatica.
La prognosi dipende interamente dalla rapidità dell’intervento medico, che deve avvenire prima che la paralisi comprometta la funzione respiratoria.
FAQ 6: Come viene diagnosticato il botulismo?
La diagnosi di botulismo è clinica, cioè basata sulla valutazione della storia del paziente e sull’esame fisico. Occorre ricercare i sintomi caratteristici:
(1) la paralisi discendente,
(2) il coinvolgimento dei nervi cranici
(3) l’assenza di febbre.
(4) un’anamnesi alimentare di consumo recente di conserve casalinghe o altri alimenti a rischio;
• Il test di laboratorio può confermare la presenza della tossina botulinica:
• nel siero,
• nelle feci del paziente
• in campioni dell’alimento sospetto.
Questi test possono richiedere diversi giorni per produrre un risultato la qual cosa è evidentemente inutile nella identificazione della sindrome in tempo rapido. Il trattamento con l’antitossina deve essere sempre iniziato sulla base del solo sospetto clinico, senza attendere la conferma di laboratorio.
FAQ 7: Esiste una cura per il botulismo?
Assolutamente sì:
• la somministrazione di un’antitossina botulinica specifica.
Questo farmaco contiene anticorpi neutralizzanti che si legano alla tossina circolante nel sangue; in questo modo la tossina non può legarsi a nuove terminazioni nervose. l’antitossina può solo arrestare la progressione della malattia; non può risolvere la paralisi già in atto, poiché non può staccare la tossina che si è già legata ai nervi.
• la terapia di supporto intensivo,
pratica vitale, poiché la minaccia principale è l’insufficienza respiratoria, i pazienti vengono ricoverati in unità di terapia intensiva. Se necessario, vengono sottoposti a ventilazione meccanica, che serve a mantenere la funzione respiratoria: Questo periodo, che può durare settimane o mesi, serve a riparare le connessioni nervose danneggiate e recuperare la forza muscolare.
Prevenzione Pratica e Sicurezza Alimentare
Qieste sono indicazioni pratiche per ridurre al minimo il rischio di botulismo alimentare attraverso corrette pratiche di conservazione e consumo degli alimenti.
FAQ 8: Quali sono gli alimenti più a rischio?
Il rischio di botulismo alimentare è legato al tipo alimenti conservati in cui il batterio ha potuto proliferare e produrre la tossina. Gli alimenti più comunemente implicati sono
le conserve casalinghe di prodotti a bassa acidità (con un pH superiore a 4.6). Esempi classici includono:
• Asparagi
• Fagiolini
• Barbabietole
• Mais

Altri alimenti a rischio sono:
• il pesce conservato, sia in scatola che fermentato, salato o affumicato in modo improprio,
• prodotti a base di carne come salsicce o prosciutti non correttamente stagionati.
I prodotti industriali sono generalmente sicuri grazie a processi di sterilizzazione rigorosamente controllati.
FAQ 9: Come preparare le conserve casalinghe in totale sicurezza?
La sicurezza delle conserve casalinghe dipende soprattutto dai livelli di acidità dell’alimento.
Le spore di C. botulinum sono molto resistenti al calore e non vengono distrutte da una semplice bollitura in acqua (100°C), ma sono molto sensibili ai livelli di acido sotto un pH di 4,6.
Per alimenti a bassa acidità (pH > 4.6): L’unica strategia sicura è l’eradicazione totale delle spore. Questo si ottiene con la cottura in pentola a pressione (autoclave), l’unico strumento domestico in grado di raggiungere la temperatura di 121°C necessaria per distruggere le spore in modo affidabile. È essenziale seguire scrupolosamente i tempi e le pressioni indicate.
Gli alimenti acidi (pH < 4.6) sono sicuri:
• La frutta,
• pomodori acidificati o
• verdure in salamoia,
in questo caso la strategia è diversa:
(1) L’ambiente acido stesso impedisce alle spore, anche se presenti, di germinare e produrre la tossina.
(2) un trattamento termico a bagnomaria (bollitura a 100°C) è sufficiente per garantire la conservazione e la sicurezza, poiché il suo scopo non è distruggere le spore, ma eliminare altri microrganismi e creare il sigillo sottovuoto. (vedi bollitura dei pomodori)
Invece applicare il metodo per alimenti acidi (bollitura) a quelli non acidi è un errore gravissimo che crea una falsa sensazione di sicurezza e un elevato rischio di botulismo.
FAQ 10: La cottura distrugge la tossina botulinica?
Certo la cottura dei cibi conservati a differenza delle spore distrugge e neutralizza la tossina botulinica termolabile, Una bollitura per almeno 10 minuti è in grado di distruggere la tossina eventualmente presente in un alimento.
La pratica di cottura dei cibi conservati per oltre 10 minuti è la migliore misura di sicurezza aggiuntiva, specialmente per le conserve casalinghe di alimenti a bassa acidità.
Prima di assaggiare una di queste conserve, è buona norma:
(1) svuotare il contenuto del barattolo in una pentola
(2) portarlo a ebollizione per 10 minuti.
Ma ricorda che questa pratica non deve sostituire le corrette procedure di inscatolamento. La regola d’oro rimane: “Nel dubbio, butta via”.
FAQ 11: Come posso riconoscere un alimento a rischio botulismo?
Un alimento contaminato dalle spore e dalla tossina botulinica presenta segnali di allarme visibili:
• coperchi dei barattoli che si gonfiano (bombaggio),
• fuoriuscita di liquido o schiuma all’apertura,
• odori o aspetti anomali.
La presenza di uno qualsiasi di questi segni deve portare ad eliminare il prodotto senza nemmeno assaggiarlo.
Tuttavia, l’aspetto insidioso del botulismo alimentare consiste nella sua minaccia invisibile.
E’ importante ricordare che un alimento contaminato con livelli letali di tossina botulinica può avere un aspetto, un odore e un sapore del tutto normali.
La difficoltà nel rilevare il pericolo di botulismo indica che la preparazione delle conserve secondo protocolli rigorosi costituisce l’unica sicurezza nell’evitare la malattia.
Ciò rende imperativa la regola d’oro della sicurezza alimentare: “Nel dubbio, butta via”. Non vale mai la pena rischiare la vita per un barattolo di conserve.
Miti, Rischi Specifici e Popolazioni Vulnerabili
Desidero dare alcune indicazioni particolari e sfatare miti e legende :
FAQ 12: Perché il miele è pericoloso per i neonati ma non per gli adulti?
Il miele può contenere naturalmente le spore di C. botulinum.
Questo non rappresenta un pericolo per gli adulti o i bambini più grandi, sopra l’anno di età, perché la flora intestinale matura crea un ambiente competitivo che impedisce alle spore di germinare e produrre la tossina.
Nei lattanti di età inferiore a un anno, invece, la flora intestinale è ancora immatura e non in grado di neutralizzare il Clostridium. Questa assenza di una microflora protettiva permette alle spore ingerite con il miele di colonizzare l’intestino, germinare e produrre la tossina direttamente all’interno del corpo del piccolo, causando il botulismo infantile.
Per questo motivo è indicazione categorica di non somministrazione il miele ai bambini sotto i 12 mesi di età.
FAQ 13: L’aceto e il limone sono sufficienti per rendere sicura una conserva?
Assolutamente si. L’acidità raggiunta con aceto e succo di limone è tale da rendere sicure le conserve, a patto che venga fatto correttamente.
L’obiettivo è abbassare il pH dell’intero prodotto al di sotto della soglia di sicurezza di 4.6, valore che inibisce la crescita del C. botulinum.
La quantità di acido deve essere sufficiente e distribuita in modo uniforme in tutto il prodotto, raggiungendo anche il centro dei pezzi di verdura più grandi. Non affidatevi a stime superficiali. “un po’ di aceto” “una spruzzata di limone” non è sicuro.
La corretta acidificazione è garantita da ricette testate e validate che specifichino le esatte proporzioni di verdura, acqua e acido.
esistono strisce test specifiche per il controllo del pH nelle conserve alimentari. Queste strisce reattive cambiano colore in base al valore di pH quando vengono immerse in una soluzione o poltiglia ottenuta dall’alimento da testare. Sono molto semplici da utilizzare e piuttosto economiche;
FAQ 14: Il botulismo è contagioso?
ASSOLUTAMENTE NO, il botulismo non è una malattia contagiosa. Non può essere trasmesso da persona a persona. E’ una intossicazione alimentare o di un’infezione localizzata a una ferita o all’intestino di un lattante. Una persona che ha contratto il botulismo non rappresenta un rischio per chi le sta vicino.
FAQ 15: Qual è la prognosi per chi sopravvive al botulismo?
La prognosi del botulismo, un tempo infausta è attualmente notevolmente migliorata grazie ai progressi nella terapia intensiva e alla disponibilità dell’antitossina,. Il tasso di mortalità, che in passato superava il 50%, è oggi sceso a circa il 5-10% nei paesi con accesso a cure mediche avanzate. Rimane comunque una prognosi grave comunque elevata.
Il recupero di chi sopravvive è comunque un processo molto lungo e impegnativo. La tossina causa un danno alle terminazioni nervose che richiede tempo per essere riparato.
I pazienti possono necessitare di mesi, o in alcuni casi anni, di riabilitazione fisica e terapia per recuperare la forza muscolare, la funzione respiratoria e le altre capacità neurologiche.La stanchezza e la debolezza possono persistere a lungo anche dopo la dimissione dall’ospedale.
redazione dell’articolo
dr. Paolo Meo
direttore Polo Viaggi Clinica del Viaggiatore
Cesmet Artemisia
infettivologo tropicalista




 con il fenomeno della fecalizzazione del terreno. In Asia, in America Latina, nei Caraibi stessi focolai, stessa diffusione, stessi problemi. Viaggiando nei paesi dell’area equatoriale e tropicale è buona norma proteggersi dal Vibrione del colera assumendo questo vaccino che protegge anche da altri batteri intestinali piuttosto aggressivi e quindi aiuta per la diarrea tipica di questi viaggi.
con il fenomeno della fecalizzazione del terreno. In Asia, in America Latina, nei Caraibi stessi focolai, stessa diffusione, stessi problemi. Viaggiando nei paesi dell’area equatoriale e tropicale è buona norma proteggersi dal Vibrione del colera assumendo questo vaccino che protegge anche da altri batteri intestinali piuttosto aggressivi e quindi aiuta per la diarrea tipica di questi viaggi.
