Il Contesto della Stagione WNV 2025 in Italia
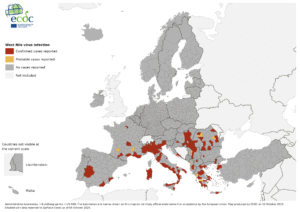
La stagione di trasmissione del Virus West Nile (WNV) del 2025 in Italia si delinea come un evento di notevole rilevanza per situazione sanitaria in Italia, caratterizzata da un’intensa circolazione virale che ha posizionato il Paese al primo posto a livello dei paesi europei per numero di casi segnalati.
I dati aggiornati al 21 agosto 2025, documentano un totale di
351 casi umani confermati
22 decessi su tutto il territorio nazionale.
Questi dati mostrano un sensibile aumento di casi rispetto alle rilevazioni delle settimane precedenti e mostrano una fase epidemica nella sua fase di massima espansione.
La malattia da West Nile Virus quest’anno è fortemente condizionato da fattori ecologici e climatici.
L’alternanza di piogge intense, che hanno creato numerosi focolai larvali, e le successive ondate di calore prolungate hanno generato condizioni ambientali ideali per la diffusione e crescita del principale vettore del virus, la zanzara comune del genere Culex.
Dal punto di vista geografico il 2025 si differenzia dalle scorse stagioni per una concentrazione di casi più gravi nella Regione Lazio che emerge come l’epicentro nazionale dell’epidemia, registrando il più alto numero sia di forme neuro-invasive della malattia (West Nile Neuroinvasive Disease, WNND) sia di decessi.
Nonostante la gravità della situazione il fenomeno non è da valutare come un’emergenza sanitaria generalizzata, ma come un’intensificazione della circolazione di un virus ormai considerato endemico in Italia. La caratteristica di questa epidemia consiste in una più ampia distribuzione geografica rispetto al passato.
Il sistema di sorveglianza integrata, basato sull’approccio “One Health” che monitora simultaneamente la salute umana, animale (uccelli, equidi) ed entomologica (zanzare), si conferma uno strumento strategico e indispensabile nel controllo della malattia.
La sua efficacia è dimostrata dalla capacità di identificare precocemente la circolazione virale sul territorio, permettendo l’attivazione tempestiva di misure di prevenzione, in particolare quelle volte a garantire la massima sicurezza delle donazioni di sangue e organi.
Quadro Epidemiologico in Italia al 26 Agosto 2025
Analisi dei dati consolidati (Bollettino ISS N.6 del 21 Agosto 2025)
L’analisi dei dati ufficiali forniti dall’Istituto Superiore di Sanità offre un quadro della situazione epidemiologica.
Dall’inizio della stagione di sorveglianza 2025, sono stati registrati un totale di
– 351 casi umani confermati di infezione da Virus West Nile.
con un incremento di 76 nuovi casi, rispetto ai 275 registrati nel bollettino della settimana precedente. Ciò evidenzia una fase di rapida accelerazione della curva epidemica.
La classificazione dei casi in base alla manifestazione clinica fornisce indicazioni precise sulla gravità dell’epidemia:
• 158 casi con forma neuro-invasiva (WNND): manifestazioni più severe come encefaliti, meningiti e paralisi flaccide acute, rappresenta il 45% del totale dei casi confermati. La distribuzione geografica di questi casi gravi delinea con chiarezza i principali focolai attivi sul territorio nazionale.
La Regione Lazio è la più colpita con 59 casi,
seguita dalla Campania con 54.
il Veneto (10),
la Lombardia (8),
l’Emilia-Romagna (8),
il Piemonte (6),
la Calabria (5)
la Sardegna (5),
con casi sporadici in Basilicata e Friuli-Venezia Giulia.
• 162 casi di febbre (West Nile Fever): la forma sintomatica più comune e meno grave, caratterizzata da sintomi simil-influenzali quali febbre, cefalea, dolori muscolari e talvolta rash cutaneo.
Rappresenta il 46% del totale, indica un’ampia circolazione del virus con manifestazioni cliniche paucisintomatiche.
• 27 casi asintomatici identificati in donatori di sangue: Questa identificazione è la diretta conseguenza dei protocolli di screening (test di amplificazione degli acidi nucleici, NAT) applicati alle sacche di sangue nelle province dove è stata accertata la circolazione virale.
L’epidemiologia del WNV è nota per essere caratterizzata da un’alta percentuale di infezioni asintomatiche, stimate intorno all’80% del totale.
La presenza di 27 donatori positivi asintomatici, intercettati prima che il loro sangue potesse essere trasfuso, è la prova tangibile che il sistema di sicurezza nazionale funziona come previsto per proteggere i riceventi.
Al contempo, questo numero permette di comprendere la reale portata del fenomeno. La letteratura scientifica indica che per ogni caso di malattia neuro-invasiva (WNND) si verificano circa 150 infezioni totali, la maggior parte delle quali asintomatiche.
Applicando questo rapporto ai 158 casi di WNND registrati in Italia, si può stimare che il numero totale di persone infettate dal virus nella stagione 2025 possa essere superiore a 23.000:
158 casi×150 asintomatici =23.700 infettati).
Questa stima, che supporta le proiezioni di alcuni esperti che parlano di almeno 10.000 infezioni 20, chiarisce come i 351 casi confermati e sintomatici rappresentino solo la “punta dell’iceberg” di una circolazione virale molto più vasta e in gran parte silente nella popolazione.
Analisi dei decessi
Ad oggi, sono stati notificati 22 decessi correlati all’infezione da WNV. La distribuzione geografica di questi eventi letali ricalca quella dei casi neuro-invasivi, con una netta prevalenza nel
Lazio (10 decessi)
Campania (9 decessi).
Si registrano decessi singoli in Piemonte, Lombardia e Calabria.
Il tasso di letalità per le forme più gravi si attesta al 13,9%. Questo valore, pur indicando una malattia potenzialmente fatale, risulta in linea con quello registrato nella stagione 2024 (14%) e inferiore rispetto al picco del 20% osservato nel 2018.
Mappatura della diffusione geografica
estensione della circolazione virale.
Il WNV è stato rilevato (attraverso casi umani, positività in animali sentinella o in pool di zanzare) in 53 province distribuite su 14 Regioni:
Piemonte,
Lombardia,
Veneto,
Friuli-Venezia Giulia,
Emilia-Romagna,
Lazio,
Abruzzo,
Molise,
Campania,
Puglia,
Basilicata,
Calabria,
Sicilia
Sardegna.
Questa distribuzione geografica conferma come il WNV sia ormai un virus endemico e inserito nell’ecosistema italiano.
Le analisi molecolari effettuate sui campioni positivi hanno inoltre confermato la co-circolazione di due diversi ceppi virali, il Lineage 1 e il Lineage 2. entrambi noti per la loro capacità di causare malattia nell’uomo.
Anno Casi Umani Totali Confermati Casi Neuro-invasivi (WNND) Decessi Tasso di Letalità WNND (%)
2025 (al 21/08) 351 158 22 13,9%
2024 484 266 36 13,5%
2023 394 195 32 16,4%
2022 728 330 51 15,5%
La tabella evidenzia come la stagione 2025, sebbene non abbia ancora raggiunto i picchi assoluti del 2022, si stia dimostrando particolarmente severa, con un numero di decessi già significativo a fine agosto.
Il tasso di letalità sulle forme neuro-invasive rimane in un range comparabile a quello degli anni precedenti, confermando la gravità della malattia neurologica.
Il Lazio Epicentro Nazionale di WNV
Nella stagione 2025, la Regione Lazio si è affermata come l’epicentro dell’epidemia di West Nile Virus in Italia, registrando i dati più critici sia per incidenza delle forme gravi sia per mortalità.
Secondo i dati il Lazio ha notificato
59 dei 182 casi neuro-invasivi totali (il 37% del totale nazionale)
10 dei 22 decessi (il 45% del totale nazionale).9
Disaggregazione dei Dati Territoriali nel Lazio
L’analisi della distribuzione dei 182 casi confermati a livello regionale rivela una concentrazione geografica così composta:
eccezionale, che identifica in modo inequivocabile l’area a più alta trasmissione. La suddivisione per Azienda Sanitaria Locale (ASL) di probabile esposizione è la seguente 23:
• ASL di Latina: 160 casi
• ASL Roma 6: 11 casi
• ASL di Frosinone: 6 casi
• ASL Roma 3: 1 caso
Quasi il 90% dei casi laziali è riconducibile alla provincia di Latina, e in particolare all’area dell’Agro Pontino, che si configura come il più grande e intenso focolaio di WNV in Italia per la stagione 2025.
L’esplosione di casi nella ASL di Latina è risultato di una convergenza di fattori che hanno creato una situazione favorente l’insorgere della epidemia:
L’Agro Pontino, un’area storicamente bonificata, è caratterizzato da una fitta rete di canali, aree umide e un’intensa attività agricola. Questa conformazione idrogeografica costituisce l’habitat ideale per la riproduzione e la proliferazione delle zanzare del genere Culex, il principale vettore del WNV.
Le condizioni meteorologiche della stagione 2025, con piogge abbondanti seguite da ondate di caldo intenso, hanno agito da amplificatore per la crescita della popolazione di zanzare in un’area già ecologicamente predisposta.
L’alta percentuale di anziani, spesso impegnati in attività all’aperto o agricole ha innescato il focolaio di queste dimensioni eccezionali. Non si tratta solo della presenza del virus, ma del fatto che esso ha trovato in questo territorio le condizioni ottimali per un ciclo di trasmissione e amplificazione di straordinaria efficienza.
I decessi si sono concentrati quasi esclusivamente in individui anziani e affetti da significative patologie preesistenti, che agiscono come fattori di rischio per lo sviluppo delle forme più gravi della malattia. L’infezione, sebbene asintomatica nella maggior parte dei casi, possa avere esiti fatali quando colpisce soggetti con un sistema immunitario compromesso o con un quadro clinico già fragile.
Previsioni sull’ andamento della malattia
E’ evidente che la stagione di trasmissione del WNV non ha ancora esaurito la sua spinta. L’analisi storica delle epidemie precedenti indica che la curva dei contagi continuerà a salire nelle prossime settimane. Il picco stagionale è atteso tra la fine di agosto e l’inizio di settembre.
La storia di questa malattia dimostra che in Italia la crescita dei casi parte a metà luglio, con un picco tra la seconda e la terza settimana di agosto, per poi scendere con l’arrivo di temperature più fresche.20
Motivi di una diffusione in crescita
La diffusione del Virus West Nile dipende da fattori ambientali, ecologici e climatici:
• Cambiamenti Climatici:
rappresentano il fattore fondamentale che sta alterando l’epidemiologia delle malattie trasmesse da zanzare in Europa.
Estati sempre più calde e prolungate non solo estendono la stagione di attività delle zanzare, ma creano anche un habitat favorevole alla loro proliferazione in aree geografiche precedentemente meno ospitali.
• Condizioni Meteorologiche Stagionali:
L’andamento della stagione 2025 è stato un motivo per la trasmissione del virus.
– l’alternanza di piogge abbondanti, che hanno saturato il terreno e creato innumerevoli ristagni d’acqua,
– successive ondate di calore intenso,
hanno innescato un ciclo virtuoso per il virus. Le alte temperature, infatti, accelerano sia il ciclo di vita della zanzara (da uovo ad adulto) sia il periodo di incubazione estrinseca del virus all’interno del vettore, rendendolo infettivo più rapidamente.
• Ciclo Enzootico (Serbatoi e Vettori):
Il virus si mantiene in natura attraverso un ciclo che coinvolge:
– gli uccelli (sia migratori che stanziali) come ospiti serbatoio, nei quali il virus si replica raggiungendo alte cariche virali,
– le zanzare del genere Culex (in particolare Culex pipiens in Italia) come vettori primari.
Le zanzare si infettano pungendo un uccello portatore del virus e possono poi trasmettere il virus all’uomo o ad altri mammiferi (ospiti a fondo cieco), che non sono in grado di ritrasmettere l’infezione.
Le rotte migratorie degli uccelli giocano un ruolo chiave nell’introdurre il virus in nuove aree geografiche ogni anno.
Quindi non ci troviamo di fronte ad una emergenza sanitaria ma ad una circolazione del virus in linea con le stagioni precedenti. Cosa è cambiato è stata la distribuzione geografica.
Con il picco di trasmissione atteso tra la fine di agosto e l’inizio di settembre 2025, è fondamentale che la popolazione, specialmente quella residente o in transito nelle aree a più intensa circolazione di WNV, mantenga un altissimo e costante livello di attenzione. L’adozione scrupolosa delle misure di prevenzione, sia a livello individuale:
– uso di repellenti,
– abbigliamento protettivo
sia a livello ambientale:
– meticolosa eliminazione di tutti i ristagni d’acqua,
rimane lo strumento più potente ed efficace a disposizione dei cittadini per proteggere la propria salute e quella della comunità.
Una particolare enfasi deve essere posta sulla tutela delle persone più vulnerabili, come anziani e soggetti con patologie croniche o immunocompromessi, che sono a maggior rischio di sviluppare le forme neurologiche gravi della malattia VIRALE.
Il comune lavoro tra le istituzioni sanitarie e i cittadini rappresentano la soluzioe per il controllo di questa e delle future stagioni epidemiche di West Nile Virus.